24 марта - Всемирный день борьбы с туберкулезом
Каждый год 24 марта мы отмечаем
Всемирный день борьбы с туберкулезом, чтобы привлечь внимание общественности к
катастрофическим медицинским, социальным и экономическим последствиям этой
болезни и активизировать усилия по ликвидации глобальной эпидемии туберкулеза.
В этот день в 1882 г. доктор Роберт Кох объявил об открытии бактерии,
вызывающей туберкулез, что сделало возможным дальнейший поиск средств
диагностики и лечения этого заболевания.
Туберкулез остается одной из самых смертоносных инфекций в мире.
Каждый день от туберкулеза умирает более 4100 человек, и около 28 000
человек заболевают этой поддающейся профилактике и излечимой болезнью. За
период с 2000 г. глобальные усилия по борьбе с туберкулезом позволили
спасти порядка 66 миллионов жизней. Однако пандемия COVID-19 перечеркнула
успехи, достигнутые в борьбе с этим заболеванием. В 2020 г. впервые более
чем за десять лет был отмечен рост числа случаев смерти от туберкулеза.
В 2022 г. Всемирный день борьбы с туберкулезом будет
отмечаться под лозунгом «Мобилизуем ресурсы для борьбы с
туберкулезом. Спасем жизни!»
Туберкулез-
это инфекционное (заразное) заболевание, поражающее людей, животных и птиц. В
отличие от многих других инфекций он имеет хроническое течение, что повышает
количество заразившихся. Заболевание, как правило, наступает не сразу: от
заражения до проявления симптомов может пройти от нескольких недель до
нескольких лет. Источником заражения является больной туберкулезом человек, а
также больное животное, которые при кашле, чихании, а больной человек и при разговоре
в большом количестве выделяет микобактерии туберкулеза. При этом в окружающем
воздухе образуется своеобразный «аэрозоль» из мельчайших частиц мокроты (слюны),
содержащей огромное количество возбудителя инфекции. Вдыхание зараженного
воздуха вместе с капельками слюны и мокроты обуславливает попадание
туберкулезной палочки в дыхательные пути здоровых людей. Факторами передачи
инфекции могут также являться инфицированные материалы от больных. Заболевший
человек длительное время не подозревает о начавшейся болезни.
Современный туберкулез представляет большую
опасность, так как появились устойчивые штаммы туберкулезной палочки к
лекарственным препаратам.
Основными признаками туберкулеза
являются: незначительное повышение
температуры тела по вечерам, общая слабость, быстрая утомляемость, снижение
аппетита, потеря веса, повышенная потливость в ночное время, кашель или
покашливание более 3 недель, при запущенных формах возможно кровохарканье.
Нарушение
и пренебрежение к мерам профилактики позволяет болезни поражать все слои
населения.
Для предотвращения распространения этого
опасного заболевания и своевременного выявления необходимо:
- ежегодно проходить профилактический
медицинский осмотр на туберкулез (флюорографию);
- избегать вредных привычек - это
курение, увлечение алкоголем и наркотиками, не вести беспорядочный образ жизни;
- регулярно проветривать жилое помещение;
- чаще бывать на свежем воздухе;
- соблюдать правила личной гигиены;
- при кашле закрывать рот тыльной
стороной руки или носовым платком;
- во время ухода за больным туберкулезом
обязательно пользоваться защитной маской;
- при появлении симптомов болезни
обязательно обратитесь к врачу.
Чем раньше выявлено заболевание, тем
больше шансов на выздоровление!
Фтизиатр ГУЗ СО "Ртищевская РБ" Суховерхова В.Е.
1 декабря – Всемирный день борьбы со СПИДом.
Ежегодно в соответствии с решением Всемирной организации здравоохранения (ВОЗ) и Генеральной Ассамблеи Организации Объединенных Наций (ООН), принятым в декабре 1988 года, 1 декабря отмечается Всемирный день борьбы со СПИДом. Тема Всемирного дня в 2021 г.: «Покончить с неравенством.
Ликвидировать СПИД».
Всемирный день борьбы со СПИДом является одним из самых важных международных дат, направленных на привлечение внимания к вопросам здравоохранения во всем мире.
Цель этого дня и программы борьбы со СПИДом – повышение осведомленности населения планеты о болезни, способах ее распространения, методах предотвращения и возможностях лечения.
ВИЧ-инфекция – длительно текущая инфекция, развивающаяся в результате инфицирования вирусом иммунодефицита человека (ВИЧ), характеризующаяся прогрессирующим поражением иммунной системы, приводящим к состоянию, известному под названием «синдром приобретенного иммунодефицита» (СПИД), при котором у больного развиваются вторичные (оппортунистические) инфекции.
СПИД – синдром приобретенного иммунодефицита. При возникновении заболевания происходит подавление иммунной системы, и организм теряет способность сопротивляться различным инфекциям.
Активное распространение знаний о ВИЧ – первый и наиболее важный шаг на пути к предотвращению распространения вируса.
ПЯТЬ ПРАВИЛ ЗАЩИТЫ ОТ КОРОНАВИРУСА И ОРВИ
ПРАВИЛО 1.
ЧАСТО МОЙТЕ РУКИ С МЫЛОМ
Чистите и дезинфицируйте поверхности, используя бытовые моющие средства.
Гигиена рук - это важная мера профилактики распространения гриппа и коронавирусной
инфекции. Мытье с мылом удаляет вирусы. Если нет возможности помыть руки с
мылом, пользуйтесь спиртосодержащими или дезинфицирующими салфетками.
Чистка и регулярная дезинфекция поверхностей (столов, дверных ручек, стульев,
гаджетов и др.) удаляет вирусы.
ПРАВИЛО 2. СОБЛЮДАЙТЕ РАССТОЯНИЕ И ЭТИКЕТ
Вирусы передаются от больного человека к здоровому воздушно -капельным путем
(при чихании, кашле), поэтому необходимо соблюдать расстояние не менее 1,5
метра друг от друга.
Избегайте трогать руками глаза, нос или рот. Коронавирус, как и другие
респираторные заболевания, распространяется этими путями.
Надевайте маску или используйте другие подручные средства защиты, чтобы
уменьшить риск заболевания.
При кашле, чихании следует прикрывать рот и нос одноразовыми салфетками,
которые после использования нужно выбрасывать.
Избегая излишних поездок и посещений многолюдных мест, можно уменьшить риск
заболевания.
ПРАВИЛО 3. ВЕДИТЕ ЗДОРОВЫЙ ОБРАЗ ЖИЗНИ
Здоровый образ жизни повышает сопротивляемость организма к инфекции. Соблюдайте
здоровый режим, включая полноценный сон, потребление пищевых продуктов богатых
белками, витаминами и минеральными веществами, физическую активность.
ПРАВИЛО 4. ЗАЩИЩАЙТЕ ОРГАНЫ ДЫХАНИЯ С ПОМОЩЬЮ МЕДИЦИНСКОЙ МАСКИ
Среди прочих средств профилактики особое место занимает ношение масок,
благодаря которым ограничивается распространение вируса.
Медицинские маски для защиты органов дыхания используют:
- при посещении мест массового скопления людей, поездках в общественном транспорте
в период роста заболеваемости острыми респираторными вирусными инфекциями;
- при уходе за больными острыми респираторными вирусными инфекциями;
- при общении с лицами с признаками острой респираторной вирусной инфекции;
- при рисках инфицирования другими инфекциями, передающимися воздушно-капельным
путем.
КАК ПРАВИЛЬНО НОСИТЬ МАСКУ?
Маски могут иметь разную конструкцию. Они могут быть одноразовыми или могут
применяться многократно. Какой стороной внутрь носить медицинскую маску -
непринципиально.
Чтобы обезопасить себя от заражения, крайне важно правильно ее носить:
- маска должна тщательно закрепляться, плотно закрывать рот и нос, не оставляя
зазоров;
- старайтесь не касаться поверхностей маски при ее снятии, если вы ее
коснулись, тщательно вымойте руки с мылом или обработайте спиртовым средством;
- влажную или отсыревшую маску следует сменить на новую, сухую;
- не используйте вторично одноразовую маску;
- использованную одноразовую маску следует немедленно выбросить в отходы.
При уходе за больным, после окончания контакта с заболевшим, маску следует
немедленно снять. После снятия маски необходимо незамедлительно и тщательно
вымыть руки.
Маска уместна, если вы находитесь в месте массового скопления людей, в
общественном транспорте, магазине, аптеке, а также при уходе за больным.
ПРАВИЛО 5. ЧТО ДЕЛАТЬ В СЛУЧАЕ ЗАБОЛЕВАНИЯ ОРВИ, ГРИППОМ, КОРОНАВИРУСНОЙ
ИНФЕКЦИЕЙ?
Оставайтесь дома и обращайтесь к врачу.
Следуйте предписаниям врача, соблюдайте постельный режим.
1 Декабря – Всемирный день борьбы со СПИДом. «ВИЧ: знать и не бояться»
ВИЧ
– инфекция - длительно текущая инфекционная болезнь, развивающаяся в
результате инфицирования вирусом иммунодефицита человека (ВИЧ). При ВИЧ –
инфекции прогрессирует поражение иммунной системы, приводящее к
состоянию известному под названием «синдром приобретенного иммунного
дефицита» (СПИД), при котором у больного развиваются тяжелые формы
заболеваний, вызванные условно патогенными возбудителями и некоторые
онкологические заболевания.
Зараженный человек остается источником
инфекции пожизненно. ВИЧ – инфекция без лечения прогрессирует в течение
3-20 лет и заканчивается гибелью зараженного лица. Передача ВИЧ
происходит при половых контактах, при переливании инфицированной крови и
ее препаратов, при использовании контаминированного с ВИЧ медицинского
инструментария, при внутривенном употреблении наркотиков, от
инфицированной матери ребенку во время беременности и родов, а также во
время грудного вскармливания от инфицированной матери ребенку и от
инфицированного ребенка кормящей матери.
Эпидемиологическая ситуация по ВИЧ (СПИДу) в Саратовской области и Ртищевском районе остается сложной.
Саратовская
область по уровню распространенности ВИЧ – инфекции занимает 33 место в
Российской Федерации и 5 место в Приволжском Федеральном округе. Всего в
области с начала эпидемии (1996 год) выявлено 21895 ВИЧ –
инфицированных.
В Ртищевском районе с начала эпидемии (1998 год)
выявлено 231 ВИЧ – инфицированный, а за 9 месяцев текущего года
зарегистрировано 22 случая ВИЧ – инфекции. Распространение инфекции в
настоящее время происходит преимущественно половым путем (63.6%), за
счет вовлечения в эпидемический процесс мужчин (68.2%) и лиц,
употребляющих внутривенно наркотики. Цифры говорят сами за себя.
Особо
следует отметить, что в большинстве случаев контакт с ВИЧ –
инфицированными в бытовых условиях абсолютно безопасен. Все пути
заражения этой инфекции хорошо исследованы. ВИЧ – инфекция не передается
через пот, слезы, слюну, при рукопожатии, при кашле, чихании в
общественном транспорте, через животных или при укусе насекомых.
ВИЧ не передается при обычном поцелуе, т.к. концентрация вируса в слюне не достаточна для инфицирования.
ВИЧ
- инфицированный должен и может оставаться в семье, на работе. Он не
представляет опасности в плане заражения для окружающих.
Знание путей
передачи инфекции даст нам возможность правильно оценить риск заражения
и принять меры предосторожности о ведении здорового образа жизни.
Но
совершенно очевидно и мы все придем к тому, что ВИЧ – инфекция станет
тем, чем она является на самом деле – вирусной инфекцией и связанными с
ней заболеваниями, которая требует, как и другие подобные состояния,
адекватных ответных мер, включая доступ к эффективным средствам
профилактики, лечения.
12 ноября отмечается Всемирный день борьбы с пневмонией
Всемирный день борьбы с пневмонией отмечается ежегодно, начиная с
2009 года, по инициативе Всемирной коалиции против детской пневмонии.
По данным Всемирной организации здравоохранения, пневмония является
причиной около 15 % смертей детей в возрасте до пяти лет – ежеминутно от
воспаления легких умирает два ребенка в мире.
Что такое пневмония?
Пневмония – это острое инфекционное воспаление легких, которое
локализуется в воздушных пузырьках (альвеолах). У здорового человека
альвеолы наполнены воздухом и нормально функционируют при дыхании, а у
больного пневмонией – накапливают слизь и жидкость, которые вызывают
боль и ограничивают поступление кислорода.
Причины возникновения пневмонии
Чаще всего возбудителями этой болезни являются бактерии, вирусы, грибки и некоторые простейшие микроорганизмы.
Инфекционной пневмонией можно заразиться и через кровь, особенно это касается младенцев во время родов или сразу после рождения.
В группу риска по возникновению пневмонии входят:
- дети до 5 лет;
- люди в возрасте старше 65 лет;
- лица с ослабленной иммунной системой (больные сахарным диабетом, СПИДом, онкологическими заболеваниями и др.)
- лица с врожденными пороками бронхо-легочной системы;
- лица с хроническими заболеваниями (болезни сердца, пиелонефрит и др.)
- люди, страдающие бронхиальной астмой;
- пациенты, которые длительно находятся на постельном режиме;
- лица, которые курят и злоупотребляют алкоголем.
Симптомы пневмонии
Чаще всего у больных пневмонией наблюдается:
- кашель,
- затрудненное дыхание,
- высокая температура тела,
- втягивание грудной клетки (у здорового человека грудная клетка расширяется при вдыхании),
- свист и хрипы при дыхании.
При пневмонии у грудных детей им иногда трудно глотать пищу или пить,
а также может снижаться температура тела, появляться судороги.
Лечение пневмонии
Для лечения пневмонии применяют антибиотики, выбор которых зависит от
вида микроорганизма, вызвавшего заболевание. При своевременной
диагностике и правильном лечении воспаление чаще всего заканчивается
полным выздоровлением. Если у вас есть симптомы пневмонии, следует
обратиться к врачу.
Профилактика пневмонии
- Вакцинация. Наиболее эффективным методом профилактики пневмонии
признано плановую вакцинацию против Hib-инфекции, пневмококковой
инфекции, кори и коклюша.
- Укрепление иммунитета. Особенно важно это для новорожденных: грудное
вскармливание в течение первых 6 месяцев жизни укрепит иммунитет
малыша.
- Гигиена. Заботьтесь о чистоте в доме, проветривайте помещение и помните о важности личной гигиены.
- Питание должно быть сбалансированным и достаточным.
- Здоровый образ жизни и физическая активность.
- Придерживайтесь респираторной гигиены, гигиены рук и физического дистанцирования.
Трезвость – норма жизни
В этой статье мы постарались системно и коротко изложить самые веские аргументы в пользу того, чтобы отказаться от употребления любых спиртных напитков и вести трезвый образ жизни, естественный для человека. Не спешите покидать страницу, думая о том, что “мы все это проходили, и зачем нам это надо.
И так, чем же вреден алкоголь для нашего здоровья? Любой алкоголь содержит этиловый спирт. В пиве его 5 процентов, в водке 40 процентов, в вине – 9. Попадая в организм человека, спирт всасывается через стенки желудка и попадает в кровь. В крови образуются большие сгустки слипшихся эритроцитов, так называемые «виноградные грозди». Они попадают в сосуды, закупоривают их и к клеткам организма перестает поступать кислород, из-за чего они начинают умирать. Больше всего тонких сосудов в организме человека находится в его внутренних органах, особенно в мозге.
Клетки мозга называются нейронами, в них сохраняется наша память. Так вот, нейроны от недостатка кислорода начинают погибать, а вместе с ними погибают и целые нейроновые цепочки. Именно этот процесс и объясняет всем известные потери памяти после употребления алкоголя. Употребляешь алкоголь вечером – с утра не помнишь вчерашние события, уходишь в запой на несколько дней – забываешь, что было месяц назад..
Часть закупоренных сосудов не выдерживают давления крови и лопаются. Это хорошо заметно по красным глазам (одно из самых пагубных воздействий алкоголь оказывает именно на зрение) или красному носу на следующее утро. Этот процесс происходит и при умеренном потреблении спиртных изделий – отличие только в серьезности последствий.
Кроме всем известного момента, что алкоголь не решает ни одной проблемы, а только откладывает их, превращая в “снежный ком”, хотелось бы рассказать следующее:
Любой человек, употребляющий алкоголь думает, что это – его осознанный выбор. Многие считают, что это их личное здоровье, и они вправе поступать с ним, как им захочется (в том числе и разрушить его). Но мы все живем не на необитаемом острове, и каждое наше действие служит примером для детей и влияет на окружающих. Поэтому каждый из нас несет ответственность не
По отношению к девушкам вред употребления спиртных изделий еще выше. Это связано с функцией продолжения рода, которая возложена на женский организм.
Трезвость – это естественное состояние, данное человеку от рождения.
Трезвость – это норма жизни. Осознанный выбор каждого разумного человека. Решение наслаждаться жизнью без регулярного или периодического отравления своего организма.
Трезвость, согласно определению Всемирной организации здравоохранения – непрерывное воздержание от приема алкоголя и других психоактивных веществ.
В переносном значении этот термин означает здравую рассудительность, свободу от самообмана, иллюзий.
Что важно для сохранения трезвости?
Трезвый человек достигает радость и комфортное состояние через познание себя и окружающего мира, а не через употребление ПАВ. Важно менять образ мышления и привычки. Достигать комфорта от трезвой жизни нужно поэтапно.
•Важно найти баланс между своей занятостью в разных сферах;
•Правильно питаться;
•Заниматься спортом;
•Иметь хобби;
•Учиться ладить с окружающими людьми;
•Очень важен отдых.
Думая про трезвость и сохраняя ее ежедневно, мы укрепляем волю, отстаивая свою независимость от табака, алкоголя и других наркотиков, она способствует раскрытию потенциала, талантов и способностей. Трезвым людям легче реализовать себя в профессиональной деятельности. Так и в личной жизни все отлично. Мы обретаем тепло семейного очага и даем правильное воспитание детям. Становясь примером для подражания.
Трезвая жизнь – это достойная жизнь.
Вакцинация против гриппа – это важно
С наступлением осени учащаются случаи простудных и вирусных заболеваний. Одним из самых распространенных и опасных по-прежнему остается грипп.
Грипп – острое вирусное инфекционное заболевание, передающееся воздушно-капельным путем. Характеризуется острым началом, лихорадкой, общей интоксикацией и поражением дыхательных путей.
Наибольшую опасность грипп представляет для людей с хроническими заболеваниями, лицам из групп профессионального риска ( медицинские работники, учителя, студенты, работники сферы обслуживания и транспорта), а так же для беременных женщин. Именно среди них, после перенесенного гриппа, часто отмечаются осложнения, такие как:
•легочные (пневмония, бронхит);
•со стороны верхних дыхательных путей и ЛОР-органов (отит, синусит, ринит, трахеит);
•со стороны сердечно-сосудистой системы (миокардит, перикардит);
•со стороны нервной системы (менингит, менингоэнцефалит, энцефалит, невралгии, полирадикулоневриты).
Стоит отметить, что риск быть подверженным этому заболеванию напрямую зависит от сопротивляемости организма инфекциям. Для поддержания иммунитета возможен прием комплекса витаминов, иммуномодуляторов, необходимо правильно питаться, заниматься физическим упражнениями, соблюдать режим дня.
Особое место в системе профилактики гриппа отводится вакцинации, которая способствует формированию полноценного иммунитета.
Именно вакцина обеспечивает защиту от тех видов вируса гриппа, которые являются наиболее актуальными в данном эпидемиологическом сезоне и входят в ее состав.
Введение в организм вакцины не может вызвать заболевание, а путем выработки защитных антител стимулирует иммунную систему для борьбы с инфекцией. Эффективность вакцины от гриппа несравнимо выше всех вышеперечисленных способов поддержания иммунитета.
Вакцинация рекомендуется всем группам населения.
Оптимальное время для вакцинации сентябрь-ноябрь, за 2-3 недели до начала роста заболеваемости, так как иммунный ответ на прививку формируется от двух недель до месяца и обеспечивает защиту до года. Поэтому прививаться необходимо ежегодно.
Прививку от гриппа можно сделать в поликлинике Ртищевской РБ с 8.30 до 14.00 в кабинете № 33. При себе иметь страховой медицинский полис.
Помните, что своевременно проведенная вакцинация против гриппа позволит вам избежать заболевания и его осложнений или перенести грипп в легкой форме.
ОСТОРОЖНО! ГЛПС!
Геморрагическая лихорадка с почечным синдромом (ГЛПС) –
природно-очаговое вирусное заболевание, характеризующееся лихорадкой,
интоксикацией, повышенной кровоточивостью и поражением почек.
Источник инфекции – рыжая и красная полевка.
Пути заражения:
· Воздушно-пылевой (вдыхание вируса с высушенными испражнениями грызунов);
· Фекально-оральный (употребление в пищу продуктов, загрязненных экскрементами грызунов);
· Контактный (при работе с сеном, хворостом, соломой, кормами, загрязненными выделениями грызунов).
Чаще всего заражение происходит при посещении леса (сбор ягод,
грибов); реже при работе в лесу, в саду, отдыхе в пионерских лагерях,
домах отдыха. Характерна осенне-зимняя сезонность заболевания. Чаще
заболевают мужчины молодого возраста (около 80%) 18-50 лет.
После перенесенной инфекции формируется прочный иммунитет.
Входные ворота инфекции – слизистая дыхательных путей и
пищеварительной системы. Затем вирус попадает в кровь. Оседает на
внутренней стенке сосудов. Выделяется с мочой, поэтому поражаются сосуды
почек с последующим развитием почечной недостаточности.
Начальные симптомы ГЛПС
Резкое повышение температуры до высоких цифр – 39,5 – 40,5 ˚С,
разлитые, интенсивные, головные боли, покраснение лица, шеи, верхней
части грудной клетки, тяжесть и тупая боль в пояснице, рвота потеря
сознания, падение артериального давления, сначала учащение, а затем и
урежение пульса, уменьшение количества выделяемой мочи.
Когда нужно обратиться к врачу?
Высокая температура и выраженные головные и мышечные боли, выраженная
слабость, геморрагическая сыпь на коже, боли в пояснице.
При снижении количества выделяемой мочи, кровоизлияниях в склеры, заторможенности – срочно вызвать скорую помощь!
Профилактика ГЛПС:
o Специфическая профилактика (вакцина) не разработана.
o
Неспецифическая профилактика – охрана объектов окружающей среды,
водоисточников, складов зерна и сена от нашествия грызунов и загрязнения
их выделениями, уничтожение мышей в природных очагах инфекций,
предупреждение загрязнения жилищ, и продуктов питания выделениями
грызунов.
Администрация ГУЗ СО «Ртищевской РБ»
Правила поведения в условиях повышенной температуры
На территории Саратовской области устанавливается жаркая погода. В
связи с этим региональное министерство здравоохранения напоминает
жителям о необходимости соблюдения правил поведения в жару, которые
помогут сохранить здоровье метеочувствительным гражданам, высокий
уровень их трудоспособности в летний период.
Превышение температуры
окружающей среды над температурой тела изменяет нормальное
взаимоотношение между ними: меняется механизм терморегуляции, в котором
активно участвует сердечно-сосудистая система.
В этом случае,
во-первых, необходимо избегать длительного нахождения под солнцем,
особенно с 11.00 до 17.00. На открытом солнце нецелесообразно находиться
даже физически здоровым людям, не более 1,5 – 2 часов в день. Больным с
заболеваниями сердца не рекомендуется бывать на солнце днем, когда его
активность очень высока. Им следует особенно тщательно выполнять
рекомендации врача по приему медицинских препаратов. В случае
возникновения острых нарушений ритма, давящей или жгучей боли в области
сердца необходимо как можно быстрее обратиться к врачу. При наличии
стенокардии целесообразно иметь при себе таблетки нитроглицерина. Людям с
сердечными заболеваниями в летний период рекомендуется продлить время,
отведенное на сон.
Пациентам с тяжелым течением артериальной
гипертензии, а также перенесшим инфаркт миокарда или инсульт
рекомендуется воздержаться в жаркую погоду от дальних и тем более
заграничных поездок. Рекомендуется провести отпуск в местном санатории
под контролем квалифицированных специалистов.
Для здоровых людей
рекомендуется минимизировать избыточные физические нагрузки. По
возможности нужно защищать голову от прямого действия солнечных лучей
любым головным убором – платком, шляпой, бейсболкой, панамой и т.д. В
жару рекомендуется носить легкие просторные брюки, льняные сарафаны,
длинные юбки, туники. Одежда из натуральных тканей – льна и хлопка –
лучше всего контролирует теплообмен. На время жары следует отказаться от
обуви на высоких каблуках.
Если вы носите солнцезащитные очки, то
выбирайте их хорошего качества. Это поможет уберечь роговицу глаза и
нежную кожу вокруг них. Используйте солнцезащитную косметику. Людям с
большим количеством родинок, веснушек, пигментных пятен, светлокожим и
светловолосым, рыжеволосым людям с голубыми и серыми глазами, пребывание
на солнце лучше сократить до минимума.
В жару необходимо употреблять
достаточное количество жидкости (для взрослого человека – до 1,5 литров
воды). Для утоления жажды рекомендуется пить небольшими порциями чистую
негазированную воду или несладкий чай (по 100-200 мл). Температура
напитков должна быть 18-20 град. Большую часть жидкости целесообразно
выпивать утром и в вечерние часы, когда жара спадает. Кофе лучше
исключить.
Помните, избыточное употребление жидкости перегружает
работу сердца, при наличии сердечной недостаточности могут появиться
отеки. Обезвоживание организма может привести к сгущению крови, а
отсюда повышение угрозы тромбообразования. Пить рекомендуется по
потребности при появлении жажды. Суточная норма составляет 20-35 мл на 1
кг веса, а в жаркие дни и больше.
Хорошими жаждоутоляющими
свойствами обладает зеленый и черный чаи, столовая минеральная вода без
газа, несладкий напиток из шиповника и компот их сухофруктов без
добавления сахара.
Воду нужно не только пить, но и погружаться в нее.
Утром не ленитесь принять контрастный душ, а вечером – прохладный.
Избегайте крайностей – вода для питья и вода в душе не должны быть
ледяной.
Категорически исключите употребление алкогольных напитков.
Немаловажную роль летом играет питание. Рекомендуется его «смещенный»
режим, при котором основные приемы пищи переносят на более прохладное
время суток. Завтрак не позднее 06.00, обед в 11.00-11.30, ужин в 18.00,
и небольшой прием пищи в 20.00-21.00. Калорийность суточного питания в
этом случае распределяется так: завтрак-35%, обед-25%, ужин-25%,
перекус-15%.
Даже здоровым людям не стоит слишком перегружать
организм интенсификацией водно-солевого обмена. Если есть умеренное
количество соли, то и жажда уменьшится. Нужно также избегать жирной и
острой пищи, мясу следует предпочитать отварную рыбу и кисломолочные
продукты. Полезны фрукты и овощи, окрошки, свекольники и холодные борщи.
В целом количество пищи лучше ограничить. Переваривание пищи требует
немалого количества энергии, а в жару лучше сократить энергозатраты.
Соблюдайте режим кондиционирования помещений, избегайте длительного
нахождения возле работающего кондиционера или вентилятора. Чаще делайте
влажную уборку в помещении. Для увлажнения воздуха в помещении можно
воспользоваться пульверизатором или просто поставить на стол сосуд с
водой.
Старайтесь больше времени уделять сну. Либо ложитесь на 30-60
мин. раньше, либо старайтесь найти время для послеобеденного сна.
Люди пожилого возраста, как правило, имеют сердечно-сосудистые
заболевания – это особая категория риска. Если есть артериальная
гипертония или сердечная недостаточность, рекомендуется в жару не менее
трех раз в сутки измерять артериальное давление.
Общие рекомендации
при жаре – как можно больше находиться в проветриваемом помещении,
избегать прямых солнечных лучей, излишних физических нагрузок. Остальные
рекомендации зависят от состояния здоровья конкретного человека.
Администрация ГУЗ СО «Ртищевской РБ»
Профилактика наркомании и токсикомании.
Наркомания в наше время достигла масштабов эпидемии. Ее
распространение идет очень быстро, поэтому немаловажное значение в
современном обществе приобретает профилактика наркомании. Она
подразумевает комплекс мер, предупреждающих появления наркомании.
Наркотическая зависимость – это состояние человека, когда он
постоянно думает о наркотиках, стремится получить их для определенных
приятных ощущений или избавления от психического дискомфорта. Ради
того, чтобы получить ощущение эйфории, наркоман идет на все. Он легко
переступает границы морали, разрушает свою семью, становится
преступником и даже убийцей. Личность больного наркотической
зависимостью становится эгоцентричной, а тело истощается, в результате
чего наркоман с невероятной скоростью «катится» к своей гибели.
Так как интересы наркомана сосредотачиваются только на добыче и
употреблении наркотиков, в кругу его общения находятся, в основном,
антисоциальные личности. Наркоман с опытом не имеет работы, друзей,
семьи. Для общества он совершенно бесполезен и только доставляет
проблемы. Поэтому общество не только ради своего комфорта, но и в
гуманных целях стремится уменьшить рост наркомании и вернуть к
полноценной жизни людей, зависимых от наркотиков.
Безусловно,
вылечить наркоманию и токсикоманию сложнее, чем предупредить их
возникновение. Поэтому сегодня особое внимание уделяется мерам
профилактики, где особую роль играет здоровый образ жизни. Так же,
немаловажно семейное воспитание. Родители должны отслеживать и
фильтровать информацию, которую получают их дети. Они должны следить за
тем, в каких социальных сетях они зарегистрированы, что смотрят по
телевизору, какие книги читают, в какие компьютерные игры играют. Но
просто запрещать мало. Необходимо воспитывать ребенка собственным
примером. Глупо ругать сына, который принял алкоголь, если его мама или
папа делают то же самое у него на глазах с завидной регулярностью. То же
самое касается и сигарет. Если же семья дружно ведет здоровый образ
жизни, выезжает на природу, ходит в походы, вместе играет в активные
игры, правильно питается, у ребенка с детства будет склонность к ведению
правильного образа жизни. Тогда в его компании вряд ли окажутся
люди, которые колются, дерутся, принимают алкоголь, судимы. Общение с
ними будет для верующего подростка противоестественным.
ГУЗ СО «Ртищевская РБ»
Врач – психиатр – нарколог Кунакова О. Ф.
Профилактика гриппа и ОРВИ: как избежать болезни?
Насморк, головная боль, температура, разбитое состояние… Если верить
статистике, 95% всех инфекционных заболеваний — это так называемые
простуды, а точнее — ОРВИ и грипп.
В нашей стране 40% всех
больничных листов выдают из-за ОРВИ, в частности гриппа. Среди детей
ситуация не лучше: шесть–восемь эпизодов «простуды» в год —
статистическая норма для детей, посещающих сады и школы.
Конечно, никому не хочется болеть, не говоря уж о том, в какие суммы
может вылиться лечение, особенно когда все члены семьи по очереди
страдают от инфекции. Да и осложнения этих заболеваний, мягко говоря,
неприятны: отиты, бронхиты, пневмонии…
О профилактике вспоминают немногие. К ней надо подходить комплексно.
Прежде чем надевать маску и пить лекарства, стоит пересмотреть некоторые привычки.
Не стоит в период эпидемии искать развлечений в местах большого
скопления людей: кинотеатрах, торговых центрах. Одежда должна быть «по
погоде»: вспотев, переохладиться гораздо легче.
Правильное
питание. Антитела и ферменты, разрушающие бактерии и вирусы, — это
белки. И если в организм их поступает недостаточно, иммунная система не
может работать полноценно. Поэтому мясо, рыба, творог и кисломолочные
продукты должны быть на столе каждый день. К тому же животные продукты —
источник витаминов А, D, В12 и других, необходимых для нормальной
жизнедеятельности. Конечно, речь идет о полноценных белках, а не
колбасах, сосисках и прочих полуфабрикатах.
Проветривание.
Систематическое проветривание уменьшает концентрацию вирусов и бактерий в
воздухе на 80–90%. Проветривать нужно правильно: широко открыть
форточки на 20–30 минут и повторять это 2–3 раза в день, а не держать
маленькую щель в окне постоянно. Конечно, все домочадцы в это время
должны быть одеты. Не стоит бояться сквозняков: сам по себе поток
холодного воздуха не вызывает простуду, опасны вирусы, которых,
собственно, и должно удалить проветривание.
Увлажнение воздуха.
Чем холоднее на улице, тем меньше влаги в окружающем воздухе. Батареи
отопления могут лишь согреть его, но не увлажнить. Из-за чрезмерной
сухости слизистые носа и глотки часто пересыхают, появляются корки. Это
не только причиняет дискомфорт, но и нарушает функции местного
иммунитета: лизоцим, интерфероны, иммуноглобулины способны нормально
работать только во влажной среде — в слизи, вырабатываемой слизистыми
оболочками. Поэтому воздух нужно увлажнять дополнительно. Если покупать
увлажнитель по какой-то причине не хочется, можно развесить на батареях
мокрые махровые полотенца и менять их по мере высыхания. В квартирах,
где установлен аквариум, проблем с сухим воздухом не возникает.
Увлажнить слизистую поможет и промывание носа физиологическим
раствором. К тому же, промыв нос после пребывания в общественном
транспорте или другом месте скопления народа, можно смыть со слизистой и
вирусы.
Закаливание улучшает терморегуляцию, а значит,
защищает от переохлаждения. Не стоит сломя голову прыгать в прорубь или
выливать на себя ведро ледяной воды. Начинать нужно постепенно.
Закалиться помогут:
· Воздушные ванны в хорошо проветренном помещении, продолжительность — не более 3 минут.
·
Энергичные растирания влажным полотенцем до ощущения тепла и
покраснения кожи. Сначала полотенце должно быть теплым (32–34 градуса),
постепенно температура воды снижается до комнатной.
· Обливание
ног. Начинать с воды комнатной температуры, раз в 10 дней можно понижать
температуру на 2–3 градуса. И обязательно хорошо растереться после
процедуры.
В любом случае закаливание — процесс долгий, требующий терпения и постоянства.
Что касается маски — она нужна уже заболевшим, чтобы задержать хотя бы
часть вирусов, распространяемых во время чихания и кашля. К тому же
нередко вирус распространяется не по воздуху, а с грязными руками:
больной чихнул в ладонь, подержался за поручень в транспорте или корзину
в продуктовом магазине. Вирусы на подобных предметах при комнатной
температуре сохраняются до 6 дней[5]. Поэтому не стоит в общественных
местах тереть нос, глаза, вообще прикасаться к лицу, а вернувшись домой,
обязательно нужно вымыть руки.
Вакцинация, или прививка.
Каждый год в преддверии сезона простуд прививаться настоятельно
рекомендуется людям, для которых крайне велик риск развития опасных
осложнений гриппа, таких как пневмония и дыхательная недостаточность:
· детям от 3 до 5 лет и взрослым старше 65;
· страдающим хроническими сердечно-сосудистыми заболеваниями;
· пациентам с диабетом (который снижает способность сопротивляться любой инфекции);
· людям с ожирением (ограничивающим подвижность легких и повышающим вероятность застойных явлений).
Вакцинация не всегда способна защитить от инфекции, но предотвращает тяжелое течение болезни и смертельный исход.
Витаминно-минеральные
комплексы. Сами по себе не лечат и не защищают от инфекции, но
способствуют поддержанию нормального иммунитета. + Противовирусные
средства.
Подведем итоги. Несмотря на то, что врачи считают
нормальным для детей до шести эпизодов простуды в год, а для взрослого —
два–три, болеть не хочется никому. Чтобы эффективно предотвратить
простуду и грипп, нужен комплекс мер, направленных прежде всего на
изменение образа жизни для поддержания нормального иммунитета.
Противостоять инфекции помогут прививки, противовирусные средства и
витамины.
Отделение профилактики
ГУЗ СО «Ртищевская РБ»
Основные меры профилактики почечных заболеваний
Силовые тренировки с большими нагрузками запрещены. Занятия должны доставлять удовольствие и приятную легкую усталость, а не выматывать. Поэтому, для профилактики заболеваний почек рекомендуются занятия такими видами спорта, как гимнастика, бег, ходьба, йога. Занятия аэробикой улучшают обменные процессы, укрепляют мышечный корсет и устраняют застойные явления, которые являются одним из факторов патологий почек. Нахождение в продуваемом помещении, сидение на холодных скамейках, бетоне вызывает воспалительные заболевания мочеполовой системы. Поэтому сохранение в тепле поясницы и ног является обязательной мерой профилактики. Подбор теплой одежды и обуви по сезону позволит как предупредить заболевание почек, так и избежать общего переохлаждения. Процедуры по закаливанию повышают сопротивляемость организма, укрепляют иммунитет, уменьшают восприимчивость почек к инфекционным агентам и воздействию низких температур. Для профилактики болезней почек используют: водные процедуры (обтирание, обливание); воздушные и солнечные ванны; занятия гимнастикой на свежем воздухе. При применении методов закаливания учитывают индивидуальные особенности человека. Процедуры проводят последовательно и систематично с постепенным увеличением действия раздражающего агента (температура). Врачи советуют употреблять в пищу продукты с полноценным содержанием белков, жиров и углеводов. Энергетическая ценность 2000-2500 ккал. В ежедневном рационе должны присутствовать молочные продукты (сыр, сметана, творог), яйца, мясо. Богатые витаминами овощи и фрукты едят в свежем виде и готовят из них блюда. Суточное потребление соли – не более 15 г (крайняя граница), а лучше – до 5 г. У мужчин количество соли в пище доводят до 10 г. Ограничивают прием копченостей, солений и приправ. Для нормальной функции почек и профилактики болезней человек за сутки должен выпивать от 1,5 до 2,5 л чистой воды, не считая других жидкостей (чай, кофе, бульоны). Ограничение потребления воды обезвоживает организм, задерживает выведение токсинов. Образуются камни в почечной лоханке за счет сгущения мочи и выпадения осадка. Прием жидкости более 3 л в сутки повышает нагрузку на почки и сердечно-сосудистую систему, вызывает и отеки. Поэтому идеальный вариант – 2 л плюс-минус 0.5 л. В осенне-зимний период рекомендуется прием комплекса витаминов (А, Е, С, В1, В12). Они укрепляют иммунную систему, способствуют профилактике болезней мочевыделительной системы за счет улучшения обмена веществ, кровоснабжения и выведения токсинов из организма. Учитывая взаимосвязь всех систем организма, в составе комплексной профилактики проводятся мероприятия по лечению заболеваний, влияющих на функциональное состояние почек: Людям с повышенным артериальным давлением показана антигипертензивная терапия для предупреждения функциональной недостаточности
почек. При ожирении для сохранения функции почек необходимы средства, снижающие уровень холестерина в крови. Коррекция анемии снижает нагрузку на сердце, устраняя спазм почечных сосудов и задержку жидкости. Профилактика болезней почек предусматривает ограничение и устранение факторов, оказывающих негативное влияние на анатомическую структуру и функции органов. Доказано, что у людей, зависимых от табака, нарушается скорость клубочковой фильтрации, появляется белок в моче, увеличивается вероятность почечно-клеточного рака. У умеренно или сильно выпивающих прослеживается склонность к стойкому повышению артериального давления и инфекциям мочевыделительной системы. Бесконтрольный прием лекарственных препаратов, особенно обезболивающих и противовоспалительных, оказывает токсическое, повреждающее действие на внутренние органы. Избыточный прием поваренной соли (более 15 г в день) приводит к артериальной гипертонии и риску осложнений при болезнях почек, сердца и сосудов. Когда стоит обратиться к врачу? Нарушение функции органов мочевыделительной системы проявляется следующей симптоматикой: Боли в поясничной области, отдающие в низ живота. При пиелонефрите, гломерулонефрите характерны тупые ноющие боли. Почечная колика отличается выраженными приступообразными болями, распространяющимися в паховую область, половые органы, ноги. Изменение суточного выделения мочи (менее 500 мл или более 2000 мл). Отечность лица и век после утреннего пробуждения. Боли и жжение при мочевыделении, частые позывы, чувство дискомфорта после опорожнения мочевого пузыря. Примеси гноя и крови в моче. Появление таких жалоб служит поводом для консультации врача – нефролога или уролога. Берегите себя и будьте здоровы!
Будьте внимательны к собственному здоровью!
В 1982 году, в связи со столетней годовщиной открытия Робертом Кохом
возбудителя туберкулеза, Всемирная организация здравоохранения и
Международный союз борьбы с туберкулезом предложил считать 24 марта
официальным Всемирным днем борьбы с туберкулезом.
Туберкулез-
это инфекционное (заразное) заболевание, поражающее людей, животных и
птиц. В отличии от многих других инфекций он имеет хроническое течение,
что повышает количество заразившихся. Заболевание, как правило наступает
не сразу: от заражения до проявления симптомов может пройти от
нескольких недель до нескольких лет. Источником заражения является
больной туберкулезом человек, а также больное животное, которые при
кашле, чихании, а больной человек и при разговоре в большом количестве
выделяет микобактерии туберкулеза. При этом в окружающем воздухе
образуется своеобразный «аэрозоль» из мельчайших частиц мокроты (слюны),
содержащей огромное количество возбудителя инфекции. Вдыхание
зараженного воздуха вместе с капельками слюны и мокроты обуславливает
попадание туберкулезной палочки в дыхательные пути здоровых людей.
Факторами передачи инфекции могут также являться инфицированные
материалы от больных. Заболевший человек длительное время не подозревает
о начавшейся болезни.
Современный туберкулез представляет
большую опасность, так как появились устойчивые штаммы туберкулезной
палочки к лекарственным препаратам.
Основными признаками
туберкулеза являются: незначительное повышение температуры тела по
вечерам, общая слабость, быстрая утомляемость, снижение аппетита, потеря
веса, повышенная потливость в ночное время, кашель или покашливание
более 3 недель, при запущенных форм возможно кровохарканье.
Нарушение и пренебрежение к мерам профилактики позволяет болезни поражать все слои населения.
Для предотвращения распространения этого опасного заболевания и своевременного выявления необходимо:
- ежегодно проходить профилактический медицинский осмотр на туберкулез (флюорографию);
- избегать вредных привычек - это курение, увлечение алкоголем и наркотиками, не вести беспорядочный образ жизни;
- регулярно проветривать жилое помещение;
- чаще бывать на свежем воздухе;
- соблюдать правила личной гигиены;
- при кашле закрывать рот тыльной стороной руки или носовым платком;
- во время ухода за больным туберкулезом обязательно пользоваться защитной маской;
- при появлении симптомов болезни обязательно обратитесь к врачу.
Чем раньше выявлено заболевание, тем больше шансов на выздоровление
По информации ГУЗ СО "Ртищевская РБ"
7 шагов по профилактике новой коронавирусной инфекции
Симптомы заболевания новой коронавирусной инфекции (COVID-19) сходны с симптомами обычного (сезонного) гриппа:
• высокая температура тела
• головная боль
• слабость
• кашель
• затрудненное дыхание
• боли в мышцах
• тошнота
• рвота
• диарея
7 шагов по профилактике коронавирусной инфекции.
1. Воздержитесь от посещения общественных мест: торговых центров, спортивных и зрелищных мероприятий, транспорта в час пик;
2 Используйте одноразовую медицинскую маску (респиратор) в общественных местах, меняя ее каждые 2-3 часа.
3.
Избегайте близких контактов и пребывания в одном помещении с людьми,
имеющими видимые признаки ОРВИ (кашель, чихание, выделения из носа).
4. Мойте руки с мылом и водой тщательно после возвращения с улицы, контактов с посторонними людьми.
5. Дезинфицируйте гаджеты, оргтехнику и поверхности, к которым прикасаетесь.
6. Ограничьте по возможности при приветствии тесные объятия и рукопожатия.
7. Пользуйтесь только индивидуальными предметами личной гигиены (полотенце, зубная щетка)
5 правил при подозрении на коронавирусную инфекцию:
1.
Оставайтесь дома. При ухудшении самочувствия вызовите врача,
проинформируйте его о местах своего пребывания за последние 2 недели,
возможных контактах. Строго следуйте рекомендациям врача.
2
Минимизируйте контакты со здоровыми людьми, особенно с пожилыми и лицами
с хроническими заболеваниями. Ухаживать за больным лучше одному
человеку.
3. Пользуйтесь при кашле или чихании одноразовой
салфеткой или платком, прикрывая рот. При их отсутствии чихайте в
локтевой сгиб.
4. Пользуйтесь индивидуальными предметами личной гигиены и одноразовой посудой.
5. Обеспечьте в помещении влажную уборку с помощью дезинфицирующих средств и частое проветривание.
Профилактика чесотки у человека: предупреждение болезни.
Чесотка – это заразное кожное заболевание, которое вызывается
паразитами (клещами) или чесоточным зуднем. Это распространенная болезнь
и при своевременном проведении лечения, мер профилактики и дезинфекции,
выздоровление наступает в 100% случаев.
В некоторых случаях на
теле возникают вторичные гнойничковые элементы, если инфицирование
произошло, к примеру, при расчесывании. Зуд кожи начинает усиливаться в
вечернее и ночное время. В этот период клещи наиболее активны.
Чесотка является заболеванием, которое не проходит самостоятельно и она
способна принять хроническую форму. Вылечиться от болезни можно только
тогда, когда убиты все клещи и уничтожены их яйца. Основные симптомы:
кожный зуд, сильные расчесы, ночной зуд кожи, образование гнойничков,
сыпь на коже, появление пузырьков, появление чесоточных ходов.
Общая профилактика против чесотки – это необходимый комплекс мер,
которые могут меняться в зависимости от конкретной ситуации. К
профилактическим мерам против чесотки можно отнести также и действия,
связанные с определением источника заражения. Цель профилактики
заключается в том, чтобы локализовать и устранить возникший очаг
инфекции.
На сегодняшний день для уничтожения клещей используют
различные спреи, аэрозоли и мази, которые можно применять не только для
лечения, но и в целях профилактики и предупреждения болезни. На теле
нужно обрабатывать каждый сантиметр. Если пропустить участок кожи, то со
временем клещ вырабатывает иммунитет и лечение может надолго
затянуться. Успешной дезинфекцией можно считать усиливающийся зуд.
·
Если обнаружили на себе или близком человеке подозрительные высыпания
и чувствуете небольшой зуд, то стоит немедленно обратиться к
врачу-дерматологу. Кроме того, посетить врача нужно и половым партнерам
заболевшего. Так как презерватив не защищает от заражения чесоточным
зуднем. Не рекомендуется часто мыться первые несколько дней. Мыло, вода и
мочалка могут смыть часть клещей, и симптомы заболевания могут снова
проявиться чуть позже.
Для того чтобы избежать заражения
паразитами, следует придерживаться несколько правил. Это так сказать
личная профилактика против появления клещей:
· Как можно чаще мойте руки и принимайте душ, особенно перед тем, как лечь спать;
· Меняйте свое постельное белье минимум раз в неделю и никогда не используйте чужое;
· Регулярно стригите и чистите ногти;
· Наволочки, простыни, пододеяльники всегда стоит проглаживать горячим утюгом с функцией пара;
·
Старайтесь избегать здороваться за руку. Если все-таки это необходимо
делать, то используйте после рукопожатий влажные салфетки;
· Используйте только личные средства гигиены. Это мыло, мочалка, расчёска, полотенце, зубная щетка и т.п.;
· Своевременно меняйте нательное бельё;
· Носите только свою обувь;
· Регулярно делайте влажную уборку в жилых помещениях;
· Всегда будьте осторожны в общественных заведениях, таких как: бассейны, бани, сауны;
· Для взрослых и молодых людей на первом месте должна быть разборчивость в выборе половых партнеров.
Перечисленные выше методы профилактики чесотки необходимо соблюдать и после перенесенной болезни.
Если в доме больной, необходимы следующие виды профилактических действий:
· Необходимо тщательно продезинфицировать все вещи, включая сумочки, рюкзаки, ремни, обувь и т.п.;
· Максимально эффективно подвергнуть кипячению всё нижнее белье;
· Обязательно примите душ;
· Обработайте свое тело средствами и препаратами от чесоточных клещей;
·
Обязательно изолируйте больного от остальных членов семьи. Заразившийся
должен пользоваться исключительно своими отдельными вещами;
·
Следует знать, что кипятить можно не все вещи. Нужно использовать
специальные препараты для обработки мебели, игрушек, перчаток, верхней
одежды и головные уборы;
· Есть вещи, которые невозможно
подвергнуть термической обработке или прокипятить. Это изделия из замши,
кожи, плащи или пальто. Для этого нужно вынести их на свежий воздух.
Если это теплое время года, то вещи должны находиться на воздухе около
пяти дней, если на улице мороз, то для профилактики хватит и одних
суток;
· В доме обязательно нужно первое время проводить
регулярную влажную уборку. Стены и полы тщательно протираются с
добавлением соды или мыла. При уборке особое внимание нужно обратить на
дверные ручки, подоконники, подлокотники и другие предметы, с которыми
часто контактируете. Даже если прошла чесотка, после болезни нужно
регулярно уборку и чистку помещений;
· Те вещи, которые нельзя простирать обрабатывают специальным спреем-дезинфектором «А-ПАР»;
Стоит понимать, что для обработки и предупреждения появления чесотки
нужно приобрести специальные средства из аптеки и не делать попыток
вывести клещей народными средствами. В аптеке достаточно много
лекарственных препаратов и врач быстро подберет для вас необходимый
профилактический препарат.
Правильное лечение и профилактика
чесотки – залог успешного исцеления от паразитов. Тщательная дезинфекция
помещений, карантин, обработка одежды и личных вещей больного – главные
этапы в профилактике заболевания.
По информации ГУЗ СО "Ртищевская РБ"
Профилактика острых кишечных инфекций
Острые кишечные инфекции широко распространены во всем мире, они поражают взрослых и детей.
Среди всех инфекционных патологий острые кишечные инфекции составляют 20%.
Профилактика инфекционных заболеваний особенно актуальна в период
ухудшения паводковой ситуации, т. е. при подъёмах уровня воды,
возникающих в результате выпадения обильных осадков или таяния снега. В
этот период отмечается резкое повышение уровня инфицированности воды,
почвы, продуктов питания возбудителями острых кишечных инфекций Подъем
уровня воды – это всегда риск кишечных инфекций (бактериальных и
вирусных) : дизентерии, ротавирусной, гепатита А и других заболеваний с
фекально-оральным и водным путями распространения. Благоприятные
условия для размножения болезнетворных микроорганизмов в период паводков
– угроза для здоровья большого количества людей. Особенно подвержены
кишечным инфекциям дети. Это связано с низкой степенью активности
защитных факторов, а так же с отсутствием сформированных гигиенических
навыков у детей. Факторы иммунной защиты в желудочно-кишечном тракте у
детей формируются к 5-летнему возрасту.
Острые кишечные
инфекции - группа инфекционных заболеваний, вызванных различными
микроорганизмами (бактериями, вирусами), проявляющаяся расстройствами
пищеварения и симптомами обезвоживания.
Практически все
возбудители острой кишечной инфекции отличаются очень высокой
устойчивостью. Например, возбудители паратифов и брюшного тифа
продолжают свою жизнеспособность в молоке более 2 месяцев, в воде ещё
дольше.
Микробы дизентерии в молоке могут жить и размножаться
на протяжении 7 дней, а в речной воде - 35 дней. Свою жизнеспособность
вирусы могут сохранять на различных предметах от 10 до 30 дней, а в
фекалиях - более полугода.
Основным источником инфекции
является больной человек. Опасным является здоровый бактерионоситель и
тот, у кого заболевание протекает в стертой форме, при которой он даже
этого не замечает.
Наиболее восприимчивы к кишечным инфекциям:
· Дети до 5 лет
· Люди преклонного возраста
· Лица с заболеваниями желудочно-кишечного тракта
· Люди, страдающие алкоголизмом
· Люди с ослабленным иммунитетом.
Инкубационный период в среднем длится от 6 часов до 2 суток.
Общие симптомы острых кишечных инфекций:
· Интоксикация: повышение температуры тела, слабость, головокружение, ломота в теле;
·
Нарушения пищеварения: боли в области желудка, тошнота, многократная
рвота, учащение стула (испражнения становятся водянистыми);
· Обезвоживание: особенно опасно для детей.
Профилактика острых кишечных инфекций:
Профилактика острых кишечных инфекций включает общегигиенические и
медицинские мероприятия, проводимые постоянно, вне зависимости от
времени года и от уровня заболеваемости.
Необходимо выявить
источник инфекции, изолировать его и начать лечение. В помещении, где
находился больной, провести дезинфекцию.
Основные меры личной профилактики:
· Соблюдать правила личной гигиены: тщательно мыть руки перед приемом и раздачей пищи, после посещения туалета, улицы.
· Следить за чистотой рук у детей, научить их соблюдать правила личной гигиены.
· Употреблять для питья кипяченую воду.
· Выбирать безопасные продукты.
· Следить за сроками годности продуктов.
· Тщательно мыть овощи и фрукты перед употреблением под проточной, а для детей - кипяченой водой.
· Проводить тщательную термическую обработку необходимых продуктов.
· Употреблять пищу желательно сразу после её приготовления.
·
Готовые продукты хранить на холоде, оберегая их от мух. Не оставлять
готовые продукты при комнатной температуре более чем на 2 часа.
·
Правильно хранить продукты в холодильнике: не допускать контакта между
сырыми и готовыми продуктами (хранить в разной посуде).
· Содержать кухню в чистоте.
· Не скапливать мусор.
· Выезжая на отдых, необходимо брать с собой запас чистой питьевой воды. Не употреблять воду из открытых источников.
·
Купаться только в специально отведенных для этой цели местах. При
купании в водоемах и бассейнах не допускать попадания воды в рот.
Меры общественной профилактики:
В целях профилактики острых кишечных инфекций осуществляется
государственный санитарно-эпидемиологический надзор за соблюдением
санитарных правил и норм на объектах производства, хранения,
транспортировки и реализации (оптом и в розницу) пищевых продуктов,
общественного питания, водоканала, независимо от форм собственности и
ведомственной принадлежности; за соблюдением персоналом санитарных
правил и норм в организованных коллективах детей и взрослых, в
лечебно-профилактических учреждениях, санаториях, домах отдыха, домах
престарелых и др.
Проводится обязательная гигиеническая
подготовка работников отдельных профессий, производств и организаций,
связанных непосредственно с процессом производства, приготовления,
хранения, транспортировки и реализации пищевых продуктов, питьевой воды,
обучением и воспитанием детей и подростков с выдачей им личных
медицинских книжек.
По информации ГУЗ СО "Ртищевская РБ"
Профилактика бронхо-легочных заболеваний (БЛЗ)
Частыми осложнениями после гриппа и ОРВИ являются бронхо-легочные
заболевания (БЛЗ), такие как бронхит и пневмония. Они могут появиться в
результат невылеченной «простуды», перенесенного на ногах гриппа, что
связано с сильным воздействием вирусных инфекций на ослабленный
иммунитет. Поэтому всегда относитесь серьезно к гриппу и ОРВИ, лечитесь
до полного исчезновения симптомов болезни.
Симптомы БЛЗ
Бронхит – это воспаление бронхиальных стенок. Пневмония – воспаление самих легких.
В большинстве случаев эти заболевания протекают с высокой
температурой, изнуряющим кашлем, слабостью, бледностью, одышкой, с
отделяемой мокротой желтого или зеленого цвета. При кашле — грудная
боль, может быть тошнота и рвота. Бронхо-легочные заболевания могут
сопровождаться насморком и фарингитом (воспалением глотки), если
протекают как болезнь, сопутствующая гриппу и ОРВИ.
Диагностируются БЛЗ по аускультации (выслушивание легких фонендоскопом),
рентгеновскому снимку и лабораторными анализами крови, мокроты.
Профилактика бронхо-легочных заболеваний
Профилактические меры, призванные защитить бронхи и легкие от
болезней, сводятся к профилактике простудных заболеваний и ОРВИ. Здесь
очень важную роль играет предупреждение респираторных вирусных
инфекций:
· Соблюдайте гигиену. Мойте руки водой с мылом как можно чаще, особенно после кашля или чихания.
·
Прикрывайте рот и нос бумажной салфеткой во время кашля или чихания.
Если у вас нет салфетки, прикрывайтесь локтем или плечом, а не руками.
·
Оставайтесь дома, если вы или ваш ребенок переболели, в течение 24
часов после того, как температура спала или исчезли симптомы болезни.
Для предотвращения распространения вируса заболевший школьник должен
оставаться дома.
· Желательно, чтобы члены семьи сделали прививку от сезонного гриппа, как только поступит соответствующая вакцина.
· Во время массового заболевания гриппом и ОРВИ избегайте посещения театра, кинотеатра и других мест большого скопления людей.
· При первых признаках респираторного заболевания необходимо обратиться к врачу. Кроме того:
·
Если человек страдает хроническим заболеванием носоглотки, то
профилактику нужно начинать с устранения хронического насморка,
тонзиллита (воспаление небных миндалин), фарингита. Эти болезни
способствуют развитию инфекций верхних дыхательных путей, и если их не
лечить, инфекции спускаются ниже, провоцируют острый бронхит и даже
пневмонию.
· Больные зубы и частое воспаление десен также являются очагами инфекции.
Закаливание – основа профилактики БЛЗ
Закаливание, которое проводится регулярно, играет главную роль в
комплексе мер, направленных на профилактику данной группы заболеваний.
Помимо фактора систематичности в этом случае нужно придерживаться
принципа постепенного снижения температуры, которая воздействует на
организм.
Начать можно с простой ходьбы босыми ногами по полу
в течение получаса, постепенно увеличивая время. Также к элементарным
процедурам закаливания относится местное закаливание — обмывание
холодной водой рук, лица, шеи и груди по несколько раз в день.
Если малыш ходит в носочках, разрешите ему 15-20 минут побегать
босиком. В итоге – несколько часов в день должно стать нормой.
Воздух в помещении, где вы находитесь, не должен быть излишне сухим или излишне влажным.
Общее закаливание включает обливания. За правило нужно взять
проверку воды перед закаливанием, используя термометр. Перед началом
общего закаливания необходимо посоветоваться с врачом.
Пребывание на свежем воздухе также способствует закаливанию организма.
Прогулки не только поднимают общий тонус организма, но и снижают
вероятность риска заболеть воздушно-капельными инфекциями. Эффективность
пребывания на свежем воздухе возрастает, если туда включить прогулки в
лесу и на лыжах. Не менее эффективным будет поход в горы, поскольку
воздух там обладает целебной силой. Отличное средство профилактики —
морской воздух в комплексе с солнечными процедурами.
Помните!
Правильно проведенное закаливание будет способствовать не только общему
укреплению организма, но и повышению иммунитета с прекрасной
возможностью противостоять заболеваниям бронхов и легких.
Крепкого вам здоровья!
По информации ГУЗ СО "Ртищевская РБ"
Не потеряй зрение
Возрастная дегенерация макулы
(ВМД)-одна из причин снижения и потери зрения у людей старше 60 лет. У женщин
встречается чаще, чем у мужчин.
ВМД бывает двух видов - сухая и влажная. При сухой (атрофической) ВМД
фоторецепторы макулы, или центральной части глаза, снижают свою активность и
погибают. А вот влажная форма, напротив, связана с аномальным ростом сосудов.
Это вызывает отток крови и протеинов от макулы и как следствие–приводит к
необратимой и стремительной потере зрения и даже слепоте. Влажная форма, хотя и
реже диагностируется (около 10 % от всех случаев ВМД), обычно приводит к
достаточно серьезным нарушениям зрения. Сухая ВМД более благоприятная форма,
которая может развиваться годами, но и она опасна тем, что способна переходить
во влажную (в среднем это происходит в 10-15% случаев).
Так как медицина связывает ВМД с процессом старения, подлинные причины
этого заболевания зачастую не изучаются. Такая точка зрения влияет и на подход
к лечению. В случае влажной ВМД (более агрессивной формы) офтальмолог может
назначить внутриглазные инъекции. Они замедляют прогрессирование заболевания и
помогают уменьшить образование новых ненужных сосудов. Однако данный метод
лечения противоречивый и к тому же болезненный.
К сожалению, при сухой ВМД у врачей нет средств, которые способны
остановить заболевание. Одна из немногих вещей, которые офтальмологи признают
работающей при данной форме ВМД, -это так называемая система AREDS: комбинация витамина С, витамина Е,
бета-каротина, цинка и меди, обнаруженная учеными, участвующими в исследовании
возрастных заболеваний глаз (AREDS) еще в 2001 году.
Гроссман считает, что этого недостаточно. «Лютеин, зеаксантин,
мезозеаксантин и астаксантин -это жизненно важные каротиноиды. Но мы редко
получаем их в достаточном количестве», -говорит он. Каротиноиды- это класс
желтых, оранжевых или красных жирорастворимых пигментов, которые, например,
придают желтому перцу или дикому лососю свой характерный цвет. «Капуста кале
является продуктом номер один для предотвращения дегенерации макулы. Не менее
полезны апельсины, болгарский перец, зеленые листовые овощи, а так же темные
фрукты и ягоды, такие как черника и черный виноград», -добавляет он.
Кроме продуктов питания и витаминно-минеральных комплексов важно еще и
стимулирование кровообращения в глазах, считает Гроссман. По его мнению, это
способствует предотвращению различных офтальмологических заболеваний, а так же
помогает контролировать сухую форму ВМД.
Диспансеризация населения в 2020 году в ГУЗ СО «Ртищевская РБ»
Как часто мы
откладываем в долгий ящик самое главное – заботу о своем здоровье. Нам кажется,
что ходить в поликлинику, обследоваться нужно только, когда что-то заболит. Но
забота о здоровье – понятие круглосуточное и от времени года не зависящее.
Именно с целью выявления заболевания на ранних стадиях и была развернута четыре
года назад диспансеризация определенных групп взрослого населения.
Диспансеризация –
это комплекс мероприятий, включающий медицинский осмотр врачами нескольких
специальностей, применение необходимых методов обследования, последующее
дообследование, определение групп состояния здоровья, профилактическое
консультирование.
Регулярная
диспансеризация позволяет выявить факторы риска сердечно – сосудистых,
онкологических заболеваний, сахарного диабета – наиболее распространенных
причин инвалидности и преждевременной смерти населения России. К факторам риска
этих болезней относятся повышенное артериальное давление, повышенный уровень
холестерина, курение, нерациональное питание, ожирение, потребление алкоголя,
низкая физическая активность. Кроме
того, раннее выявление заболеваний позволит гораздо быстрее и эффективнее провести
лечение и в большинстве случаев достигнуть полного выздоровления.
Диспансеризация –
это бесплатный медосмотр. Она проводится один раз в три года в возрасте от 18
до 39 лет включительно; ежегодно – в возрасте 40 лет и старше.
Года рождения,
попадающие под диспансеризацию в 2019 году:
2002, 1999, 1996,
1993, 1990, 1987, 1984, 1981 и далее ежегодно.
Оплата
диспансеризации производится за счет средств обязательного медицинского
страхования. При обращении в поликлинику необходимо иметь паспорт и полис ОМС.
Платить за услуги, предоставляемые в рамках диспансеризации, НЕ НАДО.
Ответственность за свое здоровье несете вы
сами и в ваших интересах сохранить его на долгие годы!
4 февраля 2020 года - «Всемирный День борьбы против рака»
Ежегодно, начиная с 2005 года, в мире отмечается Всемирный День борьбы против рака.
Цель проведения этого Дня – акцентирование внимания общественности на глобальных проблемах, связанных с онкологическими заболеваниями, повышение осведомлённости населения о подходах к профилактике, раннему выявлению и лечению. Во всем мире отмечается рост заболеваемости онкологическими заболеваниями, ежегодно онкопатология диагностируется более, чем у 14 миллионов человек, что связано и с увеличением продолжительности жизни, и с улучшением качества диагностики. Рак является одной из ведущих причин смерти во всем мире. В странах Европейского региона ВОЗ (включая Россию) смертность от онкологических заболеваний стоит на втором месте после смертности от болезней системы кровообращения. Во всем мире ежегодно от рака умирает 9,6 миллиона
человек.
Рак – это общее обозначение более, чем 100 болезней, которые могут поражать любую часть организма. Рак развивается из одной единственной клетки. Превращение нормальной клетки в опухолевую происходит в ходе многоэтапного процесса, обычно представляющего развитие предракового состояния в злокачественные опухоли. Эти изменения происходят в результате взаимодействия между генетическими факторами человека, неблагоприятными факторами внешней среды и поведенческими факторами риска. Одним из характерных признаков рака является быстрое образование аномальных клеток, прорастающих за пределы своих обычных границ, способных проникать в близлежащие ткани организма и распространяться в другие органы.
С возрастом заболеваемость раком возрастает, вероятнее всего, из-за накопленных рисков развития некоторых онкологических заболеваний. Установлено, что риск рака на 30-35% связан с неправильным питанием, еще столько же добавляет курение, различные инфекционные заболевания (вызываемые в том числе вирусами гепатита B, гепатита C и некоторыми типами вируса папилломы человека и др.) предопределяют около 17% опухолей , алкоголь – 4% и только по 2% приходится на загрязненную внешнюю среду и наследственность. Доказано, что риск развития некоторых форм рака, таких, например, как рак кишечника или рак молочной железы возрастает на треть в условиях низкой физической активности.
Первоочередной задачей является активизация работы по повышению мотивации населения на ведение здорового образа жизни, повышение уровня информированности на предмет онконастороженности, факторов риска развития онкологических заболеваний и их коррекции, методов профилактики развития рака и важности регулярного прохождения скрининговых обследований. Основой противоопухолевой защиты организма является иммунная система. Высокий уровень иммунитета позволяет человеку довольно длительное время оставаться здоровым, даже в условиях неблагоприятной экологической обстановки. Важнейшим в деле профилактики онкологических заболеваний представляется оздоровление окружающей среды, улучшение качества питания и ведение здорового образа жизни, способствующего длительному повышению противоопухолевой
устойчивости.
По информации ГУЗ СО "Ртищевская РБ"
11 декабря - День донора!
Существует много современных лекарственных препаратов, но среди них есть одно, совершенно необычное, живое лекарство – это человеческая кровь. Лекарство, которому нет равных. Может быть, это трудно представить, но даже при существующем сегодня многообразии современных лекарственных препаратов, кровь, как лечебное средство, ничем нельзя заменить.
На основе компонентов донорской крови готовятся препараты, лечебное действие которых во много раз превышает лечебное действие цельной крови.
Каждый из нас должен четко знать свою группу крови, ее резус фактор. Все они определяются при даче крови донорам. Вступив в ряды доноров, человек будет находиться под постоянным медицинским наблюдением.
11 декабря 2019 года проводится ДЕНЬ ДОНОРА в здании поликлиники ГУЗ СО «Ртищевская РБ» в кабинете переливания крови с 9.00 до 13.00.
Взятие крови у доноров проводится одноразовыми пластиковыми системами, что исключает возможность заражения донора инфекциями.
Кровь, сданная донорами, бесплатно обследуется на сифилис, ВИЧ – инфекцию, вирусоносительство гепатитов В и С, проводится печеночная проба.
При себе иметь паспорт, результат флюорографического обследования.
Просим всех желающих сдать кровь, справки от инфекциониста взять заранее.
Ваше активное участие в Дне Донора позволит пополнить запасы компонентов крови в больнице и спасти жизнь многим больным. По вопросам проведения «Дня Донора» обращаться в кабинет переливания крови Ртищевской РБ.
По информации ГУЗ СО "Ртищевская РБ"
Вакцинопрофилактика пневмококковой инфекции
Одной из самых тяжёлых бактериальных инфекций человека на земном шаре является пневмококковая инфекция (особенно для детей от рождения до 5 лет и пожилых лиц), которая обладает разнообразием клинических форм. По данным Всемирной организации здравоохранения, ежегодно в мире заболевания, вызванные пневмококком, уносят 1,6 миллиона жизней, из них 800 тысяч – малыши до 2 лет и 200 тысяч – дети от 2 до 5 лет.
Пневмококки – микробы, в норме населяющие верхние дыхательные пути человека, способны приводить к многообразным заболеваниям в случае ослабления защитных сил организма.
Самое частое проявление пневмококковой инфекции – это пневмонии (воспаление лёгких), 7 из 10 пневмоний вызывает пневмококк. Пневмококковая инфекция может протекать и в виде различных воспалительных заболеваний верхних дыхательных путей: синусит (воспаление пазух носа), фарингит, трахеобронхит, реже сепсис (заражение крови), эндокардит (воспаление внутренней оболочки сердца), артрит (воспаление суставов). У детей пневмококк является основной причиной отитов, бронхитов, пневмоний, менингитов. Активизируется данная бактерия обычно после перенесённых заболеваний типа грипп, корь, отит и даже обычной простуды. Также возможна инвалидизация после перенесённых заболеваний.
Пневмококковая инфекция способна поражать любые возрастные группы. Источником пневмококковой инфекции является только человек: больной или бактерионоситель. Инфекция передаётся воздушно-капельным путём. Инфицирование происходит при кашле, чихании, разговоре с больным человеком (входными воротами пневмококковой инфекции являются слизистые оболочки ротоглотки и дыхательных путей). Неблагоприятными факторами для развития заболевания служат переохлаждение, снижение иммунитета в результате частых острых респираторных вирусных инфекций, стрессовые ситуации, переутомление и гиповитаминозы. Инфицирование может произойти уже в роддоме, а также дома от членов семьи.
Инкубационный период (с момента заражения до развития болезни) составляет от 1 до 3 дней. Восприимчивость человека к пневмококковой инфекции очень высока. Самым эффективным методом защиты от пневмококковой инфекции является вакцинация. Специфический иммунитет при вакцинации вырабатывается через 10-15 дней и сохраняется в течение 5 лет. Данная профилактика направлена на снижение заболеваемости пневмококковой инфекцией, предупреждение генерализованных форм заболевания, снижение показателей инвалидности и смертности.
Группы риска и эффективность
Чаще всего пневмококковая инфекция встречается у малышей до двух лет и у пожилых людей. Вакцинация против пневмококковой инфекции рекомендуется всем людям, находящимся в группе риска:
• Детям дошкольного возраста и пожилым людям;
• Людям, контактирующим с носителями инфекций;
• Взрослым, подверженным хроническим сердечно-сосудистым заболеваниям и синдромам, а также болезням лёгких, печени и диабетикам;
• Людям, в организме которых возможны проявления сепсиса (например, при клеточной анемии и удалённой селезёнке);
• Всем имеющим ослабленный иммунитет, особенно ВИЧ-инфекцией, лейкемией и подобными заболеваниями;
• Пациентам с черепно-мозговыми травмами и травмами позвоночного столба.
Прививка от пневмококковых инфекций показывает свою эффективность у людей из группы риска в 85% случаев. Своевременные прививки положительно влияют на продолжительность жизни и качество иммунитета у таких людей, позволяя снизить риски тяжёлых осложнений и форм инфекций, а также бороться против их последствий.
Осложнения и противопоказания
Вакцина от пневмококковых инфекций имеет противопоказания:
• Повышенная температура тела;
• Острые заболевания
• Обострения хронических недугов;
• Острая аллергическая реакция на ранее проводимые вакцинации;
• Первый и второй триместры беременности.
Прививка от пневмококка может вызывать местные реакции, которые проявляются в 5% случаев и выражаются в виде покраснений и лёгкого зуда в месте укола. Общие реакции в виде слабости, незначительного повышения температуры тела и ли головокружения ощущают не более 2% привитых. Такие реакции не опасны для здоровья и проходят без медицинского вмешательства через пару дней после прививки.
Аллергические реакции, вызванные прививкой, могут протекать по разному. В таком случае следует обратиться к врачу.
Как и когда наиболее эффективно
защититься от пневмококковой инфекции
Оградить человека от встречи с пневмококком практически невозможно. Но можно его «подготовить» к этой встрече. Тем самым эффективным методом предупреждения пневмококковых инфекций является вакцинация. С января 2014 года вакцинация против пневмококковой инфекции включена Национальный календарь профилактических прививок Российской Федерации.
В соответствии с национальным календарём профилактических прививок первая вакцинация детей проводится по достижению 2-х месячного возраста. Вторая прививка проводится по достижению возраста 4,5 мес. жизни. Ревакцинация против пневмококковой инфекции проводится детям в возрасте 15 месяцев.
Для предупреждения пневмококковой инфекции используются полисахаридные вакцины (могут вводиться деткам с возраста 2-х лет и взрослым) и конъюгированные вакцины (могут вводиться деткам с возраста 2-х месяцев и взрослым).
Прививка против пневмококковой инфекции может быть сделана в плановом порядке, то есть всем детям, однако в наибольшей степени она показана детям, у которых имеются хронические заболевания дыхательной, сердечно-сосудистой, эндокринной (сахарный диабет) и кроветворной систем организма.
Временное противопоказание для вакцинации – острое заболевание. После которого вакцина может быть введена.
Известно, чем раньше детский организм получит прививку от пневмококковой инфекции, тем эффективнее будет её действие.
ПОМНИТЕ
Перед тем, как ставить прививку от пневмококковых инфекций необходимо проконсультироваться с врачом, который подберёт для Вас оптимальную схему прививок, даст рекомендации относительно препарата и предупредит о возможных реакциях Вашего организма.
Будьте здоровы!
Пищевые отравления и их профилактика
Пищевые отравления – это острые инфекционные заболевания, возникающие в результате употребления пищи, массивно обсемененной определенными микроорганизмами или содержащей токсичные для организма вещества микробной или немикробной природы. Наиболее опасны пищевые токсикоинфекции и интоксикации микробной природы.
Пищевые токсикоинфекции вызываются живыми микроорганизмами, попадающими в организм человека с пищевыми продуктами в результате их заражения (от животных и рыб) или в процессе хранения и приготовления.
На наших кухнях сохраняется влажная среда, с множеством остатков органических веществ на столах, досках для разделки продуктов, в раковине и холодильнике. Это является благоприятным условием для размножения патогенной микрофлоры, невидимой глазу, которая легко переселяется на посуду и продукты, заражая их. Часто возбудителей инфекции к хранимым продуктам приносят мыши, крысы или мухи.
В процессе своей жизнедеятельности патогенные микроорганизмы выделяют много токсинов, которые и отравляют организм человека, попав в него с зараженной пищей.
Пищевые отравления чаще всего возникают как ботулизм, сальмонеллёз, стафилококковые инфекции, псевдотуберкулёз.
Во избежание пищевых отравлений, нужно выполнять простые правила гигиены питания, хранения и приготовления пищи:
* Кухонную посуду, плиту, поверхность разделочных и обеденных столов, раковины, кухонный инвентарь содержать в чистоте, при мытье использовать моющие средства.
* Для разделки свежих и уже готовых продуктов использовать отдельные или специальные ножи и разделочные доски. Ограничивать как можно больше контакт пищи и рук.
* Продукты употреблять только свежие, не хранить их в открытом виде, защищать от насекомых и грызунов.
* Замороженные мясо и рыбу не оттаивать в воде.
* Сырые яйца перед использованием промывать под проточной водой с моющими средствами, на предприятиях общественного питания – подвергать обработке растворами дезинфицирующих средств, разрешенных в установленном порядке в соответствии с инструкциями по их применению.
* Фрукты и овощи, зелень перед использованием замачивать в воде, подкисленной уксусом (можно яблочным, 3-4 столовые ложки на 1 литр воды), а затем промывать под проточной водой.
* Покупая скоропортящиеся продукты питания в торговой сети обращать внимание на конечные сроки реализации и дату изготовления продукта, которые должны быть указаны на самой упаковке продукта или в сопроводительных документах на продукты (качественные удостоверения, санитарно-эпидемиологические заключения).
* Разогретую пищу употреблять не позже двух часов, позднее подвергать повторной термической обработке.
* Не употреблять кремовые кулинарные изделия (торты с кремами, пирожные) позже указанного конечного срока реализации.
* Не хранить на одной полке в холодильнике сырые продукты и уже приготовленные блюда, особенно в открытой посуде. Контейнеры для хранения готовых продуктов тщательно герметично закрывать.
* Ежедневно соблюдать правила личной гигиены и мыть руки после посещения общественных мест и туалета.
* Мусорное ведро обрабатывать моющими и дезинфицирующими средствами, закрывать его крышкой, чаще освобождать от мусора.
Соблюдая вышеперечисленные условия, вы убережете себя и своих близких от возможных неприятностей и болезней. Будьте здоровы!
Профилактика заболеваний эндокринной системы
Эндокринная система человека состоит из множества органов, которые отвечают за выработку гормонов. При дисфункции того или иного органа развиваются эндокринные заболевания.
Чаще всего возникают недуги, когда из строя выходит: поджелудочная железа: ожирение, сахарный диабет; щитовидная железа: тиреотоксикоз, гипотериоз; яичники: кистоз, миома, мастопатия, бесплодие; паращитовидные железы: гиперкальциемия, гипопаратиреоз.
Профилактика различных дефектов эндокринной системы.
Чтобы избежать развития эндокринных заболеваний, необходимо:
1.Сбалансировать рацион питания. Следует отдавать предпочтение свежим, термически не обработанным продуктам, содержащим витамины и минералы, клетчатку, незаменимые аминокислоты и ненасыщенные жирные кислоты. Избежать развития йододефицитных заболеваний помогут дары моря, йодированная соль, свежие фрукты/овощи. При необходимости эндокринолог может прописать такие профилактические средства, как «Келп», «Щитолек», «Зиравит» и т.д.
2.Пить как можно больше воды (хотя бы два-три литра в день). Обильное питье нормализует метаболические процессы и улучшает кровообращение. Желательно, чтобы пища и вода не смешивались в желудке, поэтому пить рекомендуется за полчаса до еды.
3.Избегать стрессовых ситуаций. Стресс способствует выбросу адреналина, а тот, в свою очередь, влияет на функционирование надпочечников. На фоне постоянных переживаний возникают обострения заболеваний (не только эндокринных). Поэтому, если избежать стрессовых ситуаций невозможно, следует поменять свое отношение к ним либо прибегнуть к помощи седативных травяных сборов.
4.Заниматься спортом. Оздоровительная физкультура положительно сказывается на состоянии всего организма. Регулярные упражнения улучшают кровообращение и кровоснабжение эндокринных желез, укрепляют иммунитет, ускоряют метаболизм, помогают бороться с избыточным весом.
5.Посещать эндокринолога. Периодическое посещение врача (хотя бы раз в полгода-год) полезно даже при отсутствии каких-либо симптомов. Помните: чем раньше будет обнаружено заболевание, тем проще будет его вылечить. Поэтому сдавать анализы и проходить обследования нужно регулярно. Особенно это касается людей с предрасположенностью к тому или иному эндокринному недугу.
6.Укреплять иммунитет. Врачи утверждают, что искусственное вскармливание негативно сказывается на секреторной функции поджелудочной железы. Люди, которых рано отлучили от материнской груди, должны поддерживать защитные силы организма, чтобы предотвратить развитие болезней.
Корь
Многие инфекции гораздо опаснее для взрослых, чем для детей. Одной из таких болезней является корь, которая ежегодно уносит 165 000 жизней во всем мире. Последние годы заболевание корью взрослых в России участилось из-за снижения иммунитета против этой болезни. Люди, рожденные после 1956 года, утратили свой иммунитет, который был приобретен в результате прививки в 1 год или после перенесенной болезни. В 2014 году в России введена плановая вакцинация всех взрослых от кори. Прививки осуществляются вакциной ЖКВ (живая коревая культуральная вакцина).
Корь считается детской инфекцией, но заражаются ею и взрослые. Заражение происходит от другого больного. Вирус передается во время контакта при чихании, кашле, насморке. Период инкубации 1-2 недели. Болезнь становится заразной уже в последние 2 дня инкубационного периода, когда еще нет даже признаков заболевания. Болезнь начинается с общих симптомов заболевания: насморк, кашель, боли в горле, повышением температуры до 39-40, конъюнктивит сопровождающийся светобоязнью и слезотечением, отечность щек, лица, пятна, локализованные на слизистой оболочке щек возле коренных зубов и на деснах, появляются на 3 день, сыпь по всему телу
Чем опасна корь для взрослых
Корь у взрослых значительно снижает иммунитет. Заболевание протекает гораздо тяжелее, чем у детей. Часто появляются такие осложнения: пневмония, вызванная коревым вирусом или бактериальной инфекцией, бронхит, отит, гепатит, синусит, поражение глаз в форме кератита в 20% случаев приводит к потере зрения, пиелонефрит, евстахиит протекает в тяжелой форме и может привести к тугоухости или потере слуха, менингит, менингоэнцефалит.
Когда делать прививку
Бесплатная вакцинация проводится взрослым людям, которые раньше не болели и небыли привиты или же они не имели информации о своих прививках. Те лица, которые имели контакт с больными корью, независимо от возраста прививаются без оплаты, если им раньше не была сделана прививка и они не болели этой болезнью. Взрослым проводится 2-х кратная вакцинация с 6 месячным интервалом между ними. Иммунитет против двукратной прививки сохраняется как минимум на 12 лет и больше.
1 Декабря – Всемирный день борьбы со СПИДом. «ВИЧ: знать и не бояться».
ВИЧ – инфекция - длительно текущая инфекционная болезнь, развивающаяся в результате инфицирования вирусом иммунодефицита человека (ВИЧ). При ВИЧ – инфекции прогрессирует поражение иммунной системы, приводящее к состоянию известному под названием «синдром приобретенного иммунного дефицита» (СПИД), при котором у больного развиваются тяжелые формы заболеваний, вызванные условно патогенными возбудителями и некоторые онкологические заболевания.
Зараженный человек остается источником инфекции пожизненно. ВИЧ – инфекция без лечения прогрессирует в течение 3-20 лет и заканчивается гибелью зараженного лица. Передача ВИЧ происходит при половых контактах, при переливании инфицированной крови и ее препаратов, при использовании контаминированного с ВИЧ медицинского инструментария, при внутривенном употреблении наркотиков, от инфицированной матери ребенку во время беременности и родов, а также во время грудного вскармливания от инфицированной матери ребенку и от инфицированного ребенка кормящей матери.
Эпидемиологическая ситуация по ВИЧ (СПИДу) в Саратовской области и Ртищевском районе остается сложной.
Саратовская область по уровню распространенности ВИЧ – инфекции занимает 33 место в Российской Федерации и 5 место в Приволжском Федеральном округе. Всего в области с начала эпидемии (1996 год) выявлено 21895 ВИЧ – инфицированных.
В Ртищевском районе с начала эпидемии (1998 год) выявлено 231 ВИЧ – инфицированный, а за 9 месяцев текущего года зарегистрировано 22 случая ВИЧ – инфекции. Распространение инфекции в настоящее время происходит преимущественно половым путем (63.6%), за счет вовлечения в эпидемический процесс мужчин (68.2%) и лиц, употребляющих внутривенно наркотики. Цифры говорят сами за себя.
Особо следует отметить, что в большинстве случаев контакт с ВИЧ – инфицированными в бытовых условиях абсолютно безопасен. Все пути заражения этой инфекции хорошо исследованы. ВИЧ – инфекция не передается через пот, слезы, слюну, при рукопожатии, при кашле, чихании в общественном транспорте, через животных или при укусе насекомых.
ВИЧ не передается при обычном поцелуе, т.к. концентрация вируса в слюне не достаточна для инфицирования.
ВИЧ - инфицированный должен и может оставаться в семье, на работе. Он не представляет опасности в плане заражения для окружающих.
Знание путей передачи инфекции даст нам возможность правильно оценить риск заражения и принять меры предосторожности о ведении здорового образа жизни.
Но совершенно очевидно и мы все придем к тому, что ВИЧ – инфекция станет тем, чем она является на самом деле – вирусной инфекцией и связанными с ней заболеваниями, которая требует, как и другие подобные состояния, адекватных ответных мер, включая доступ к эффективным средствам профилактики, лечения.
Профилактика ХОБЛ
Хроническая обструктивная болезнь легких (ХОБЛ) - хроническое воспалительное заболевание дыхательной системы, возникающее под воздействием различных этиологических факторов, главным из которых является табакокурение.
Заболевание характеризуется неуклонным прогрессированием и постепенным снижением функции легких с развитием дыхательной недостаточности.
Факторы риска развития болезни:
•Курение сигарет или других форм табака (включая пассивное курение).
•Работа, связанная с вдыханием пыли и химических веществ.
•Вдыхание дыма от дров или другого топлива, используемого для приготовления пищи и обогрева помещения.
Симптомы хронической обструктивной болезни легких (ХОБЛ):
•Кашель со слизистой мокротой, чаще в утренние часы;
•Одышка при физической нагрузке;
•Выделение мокроты, иногда гнойного характера;
•Синюшный оттенок губ и кончиков пальцев;
Развитие болезни
С течением времени ХОБЛ прогрессирует и одышка у человека появляется даже при незначительных физических нагрузках. Больному становится все труднее самостоятельно принимать пищу или выполнять простые физические упражнения. При этом дыхание требует значительной затраты энергии. Больные ХОБЛ часто теряют в весе, и становятся намного слабее в физических возможностях.
В какой-то момент симптомы ХОБЛ могут внезапно усиливаться, что приводит к ухудшению физического состояния здоровья. Это называется обострением ХОБЛ. Обострения ХОБЛ могут варьироваться от незначительной степени, до угрожающих жизни состояний.
Если Вам поставили диагноз ХОБЛ, есть много методов, которые могут помочь Вам чувствовать себя лучше и задержать ухудшение течения болезни.
Лучший способ замедлить прогрессирование ХОБЛ – это бросить курить! Обратитесь в кабинет медицинской помощи по отказу от курения.
Независимо от длительности курения и степени ХОБЛ, отказ от курения существенно замедлит развитие болезни.
Особое место занимает профилактика инфекционных заболеваний дыхательных путей. Люди, страдающие ХОБЛ, более подвержены респираторным инфекциям. Ежегодно прививайтесь против гриппа.
Находясь дома, следует соблюдать некоторые правила, которые помогут предотвратить обострения и прогрессирование ХОБЛ:
•Стоит избегать контакта с разными химическими веществами, которые могут раздражать легкие (дым, выхлопные газы, загрязненный воздух).
•Приступ могут спровоцировать холодный или сухой воздух;
•В квартире лучше использовать кондиционер или воздушный фильтр;
•Во время рабочего дня необходимо брать перерывы на отдых;
•Регулярно заниматься физическими упражнениями, чтобы оставаться в хорошей физической форме;
•Рационально питаться, чтобы не испытывать дефицита в питательных веществах
При установлении диагноза ХОБЛ своевременно начатое лечение (постоянный прием назначенных врачом препаратов, правильное пользование ингаляторами, посещение «Школ больных ХОБЛ»), значительно уменьшает прогрессирование заболевания и является залогом более стабильного его течения.
Помните! ХОБЛ – заболевание, которое можно предотвратить.
Никотину – НЕТ!
Международный день отказа от курения отмечается каждый третий четверг ноября. В 2019 году он выпадает на 19 ноября. Праздник возник в 1977 году по инициативе Американского онкологического общества.
По данным Всемирной организации здравоохранения, от пагубного воздействия табака на организм человека ежегодно умирает около 6 миллионов жителей планеты, 12% из которых – некурящие, подвергающиеся воздействию вторичного табачного дыма.
70% умерших от ишемической болезни сердца и инсульта – курящие и употребляющие алкоголь люди.
От курения в России ежегодно умирает более 300 тысяч человек.
Почему стоит отказаться от курения?
Сигарета – это маленькая фабрика по производству различных химических соединений. Причем ассортимент ее продукции, весьма разнообразен и включает четыре тысячи различных веществ, около шестидесяти из них провоцируют развитие рака.
У курильщика поражаются все системы организма, и он приобретает целый букет болезней. Приведем некоторые из заболеваний, развитие которых провоцирует курение.
Дыхательная система страдает одной из первых. Раковые заболевания губ, ротовой полости, языка, глотки, трахеи, бронхов, легких считаются связанными с курением. Например, доказано – выкуривающие больше 50 пачек в год (одна пачка в неделю) получают риск заболеть раком слизистой полости рта в 77,5 раз больший, чем некурящие.
Кроме того, табак снижает иммунитет, и курильщики хуже сопротивляются другим патогенным факторам, чаще страдают острыми респираторными заболеваниями, пневмониями.
Самым наглядным и неизлечимым последствием курения является хроническая обструктивная болезнь легких (ХОБЛ). Люди, страдающие ХОБЛ, часто кашляют из-за большого количества слизи, выделяющейся и скапливающейся в бронхах, у них наблюдаются хрипы при дыхании, одышка и тяжесть в груди. При продолжении курения ХОБЛ прогрессирует и, в конце концов, от недостатка кислорода и одышки курильщик становится не в состоянии даже ходить или ухаживать за собой. Для предотвращения ХОБЛ не начинайте курить, а если курите – постарайтесь бросить как можно скорее. Даже если ХОБЛ уже развилась, отказ от курения существенно замедлит ее развитие и продлит жизнь.
У курильщиков поражается сердечно–сосудистая система организма. Развивается артериальная гипертония, ишемическая болезнь сердца, которые чаще, чем у некурящих людей, осложняются инсультом и инфарктом миокарда. Плюс не забывайте про кислородное голодание — раз кислорода в крови меньше, сердцу приходится потрудиться, чтобы донести его хотя бы до тканей.
Страдает пищеварительная система: если курильщик не боится рака желудка, то изжога, гастрит или даже язва появятся в ближайшей перспективе.
Курение губит репродуктивное здоровье. Нередко случается так, что у молодых и здоровых пар никак не может появиться долгожданный малыш. Среди факторов бесплодия есть и курение. Токсические вещества табачного дыма тормозят выработку необходимых при беременности гормонов, затрудняют созревание яйцеклеток и их движение по маточным трубам, поэтому у курящих женщин затруднено зачатие. Некоторые ученые считают, что многолетнее курение действует на женский организм так же, как удаление одного яичника. Токсины из табачного дыма повреждают сперматозоиды, делая их нежизнеспособными, а значит, снижают шансы на то, что хотя бы один из них достигнет яйцеклетки и оплодотворит ее. Есть прямая зависимость: чем больше мужчина курит, тем сложнее ему стать отцом!
Таким образом, мы наблюдаем прямую зависимость состояния нашего здоровья, от наличия привычки у человека курить.
Бросайте курить и не ждите другого повода!
Начните жизнь без никотина!
29 октября – Всемирный день борьбы с инсультом
Под инсультом подразумевается острое нарушение кровообращения головного мозга.
Заболевание стоит на втором месте среди причин летального исхода и является одной из главных причин инвалидности.
B нaибoльшeй cтeпeни пoдвepжeны инcульту cлeдующиe гpуппы людeй:
- бoльныe гипepтoниeй,
- пaциeнты, у кoтopыx былa выявлeнa кaкaя-либo cepдeчнaя пaтoлoгия (в ocoбeннocти, apитмия);
- cтpaдaющиe caxapным диaбeтoм;
- лицa, имeющиe пpeдpacпoлoжeннocть к oжиpeнию;
- пaциeнты, у кoтopыx был выявлeн aтepocклepoз (выcoкий уpoвeнь xoлecтepинa), a тaкжe выcoкaя cвepтывaeмocть кpoви;
- внeшнe здopoвыe люди в вoзpacтe cтapшe 55 лeт, имeющиe нacлeдcтвeнную пpeдpacпoлoжeннocть (инcульт перенесли близкие poдcтвeнники);
- люди, имeющиe вpeдныe пpивычки, cpeди кoтopыx нa пepвoм мecтe cтoит куpeниe, aлкoгoль, нapкoтики.
Кaк pacпoзнaть paзвитиe инcультa?
Heкoтopыe из признаков инсульта чeлoвeк мoжeт pacпoзнaть у ceбя caм:
-внeзaпнaя, пoчти нecтepпимaя гoлoвнaя бoль, пoявившaяcя бeз видимыx пpичин;
cлaбocть, oтмeчaeмaя тoлькo в oднoй – пpaвoй или лeвoй cтopoнe тeлa; нapушeниe кoopдинaции (тpуднocти удepжaния paвнoвecия, измeнившaяcя пoxoдкa);
мутнocть coзнaния (пoтepпeвший c тpудoм мoжeт пoнять мecтo cвoeгo нaxoждeния);
тpуднocти пpoизнoшeния cлoв, дaжe caмыx пpocтыx, нeпoнимaниe иx знaчeния,
эффeкт удвoeния в oднoм или oбoиx глaзax;
пpизнaки тoшнoты или pвoты.
Пepeчиcлeнныe cимптoмы нepeдкo пoявляютcя пocлe нeпpoдoлжитeльнoгo oбмopoкa или пoтepи coзнaния.
Ecли чeлoвeку удaлocь зaмeтить у caмoгo ceбя двa и бoлee нaзвaнныx вышe пpизнaкa, eму cлeдуeт нeмeдлeннo oбpaтитьcя зa мeдицинcкoй пoмoщью.
Caмым вaжным фaктopoм cпaceния чeлoвeкa, c кoтopым cлучилcя инcульт, являeтcя нeмeдлeннoe oкaзaниe мeдицинcкoй пoмoщи, чтo нaпpямую oпpeдeляeт cтeпeнь тяжecти пocлeдcтвий для eгo здopoвья.
Профилактика инсульта — это ведение здорового образа жизни, а также прием лекарств в случае необходимости. Большинство факторов риска можно держать под контролем. В ваших силах надежно защититься от ишемического и геморрагического инсульта.
Здоровый образ жизни предотвращает инсульт, одновременно снижая риск инфаркта, онкологических заболеваний, проблем с суставами и других возрастных нарушений здоровья.
Факторы риска инсульта делятся на те, которые можно взять под контроль, и те, на которые пациент не может влиять.
Риск инсульта повышается в возрасте старше 65 лет. Если у вас уже был инсульт, то риск повторного катастрофического нарушения мозгового кровообращения повышается в 10 раз.
Людям, близкие родственники которых перенесли инфаркт или инсульт в молодом или среднем возрасте, нужно уделять повышенное внимание профилактике сердечно-сосудистых заболеваний.
Факторы риска инсульта, которые можно контролировать:
Гипертония
Сердечно-сосудистые заболевания
Активное и пассивное курение
Сахарный диабет
Гормональные таблетки для женщин
Злоупотребление алкоголем
Не переживайте по поводу своих факторов риска инсульта, на которые не можете влиять. Уделяйте внимание обстоятельствам, которые вы можете контролировать. От них в основном зависит, случится инсульт или нет. Уберечься от инфаркта и инсульта — не так уж и сложно. Даже люди, уже перенесшие инсульт, могут многое сделать, чтобы избежать повторного катастрофического нарушения мозгового кровообращения.
В первичной профилактике инсульта упор делается на здоровый образ жизни, а во вторичной — на лекарства. Людям, перенесшим ишемический инсульт, нужно сделать УЗИ сонных артерий и обсудить с врачом, не нужна ли им операция — каротидная эндартерэктомия. Члены семьи человека, перенесшего инсульт, должны знать симптомы этого заболевания и иметь план, что делать, если случится повторный инсульт.
Ведите здоровый образ жизни, выполняйте рекомендации врача и будьте здоровы!
Профилактика острых респираторных вирусных инфекций
5 фактов о вакцинацииЧто на самом деле нужно для защиты от гриппа?
Грипп - это опасно!
Используйте маску правильно!
Надень маску - защити себя от гриппа!
Школьникам
По информации Управления Роспотребнадзора
Здоровый образ жизни в профилактике онкологических заболеваний
Результаты многих исследований показывают, что у людей, выбравших здоровый образ жизни, снижен риск развития онкологических заболеваний.
Эксперты подтверждают, что ожирение и малоподвижный образ жизни могут повысить риск развития некоторых видов рака, в том числе рака толстой кишки и рака молочной железы. Регулярная физическая активность способствует снижению общего риска развития рака.
Хороший ночной сон также вносит свой вклад в улучшение способности организма бороться с раком. Количество времени, в течение которого человек спит каждую ночь, влияет на уровень определенных гормонов в организме, что повышает способность организма защищаться от рака.
Высокий уровень стресса также может привести к нарушению естественного цикла сна/бодрствования, что может способствовать развитию раковой опухоли. Регулярная физическая нагрузка может способствовать снижению уровня стресса и восстановлению более здорового ритма сна и бодрствования.
От 30 до 40 процентов онкологических заболеваний напрямую связаны с диетой (рациональным питанием). Употребление красного мяса повышает риск развития некоторых видов рака, чаще всего, рака толстой кишки и простаты. Употребление алкогольных напитков, особенно в сочетании с курением, может привести к развитию рака ротовой полости, пищевода и горла, и этот риск повышается с увеличением количества употребляемого алкоголя.
Наоборот, употребление в пищу большого количества растительных продуктов, в том числе овощей, фруктов, бобовых (например, чечевицы и фасоли) и продуктов из цельного зерна, способствует профилактике развития рака органов желудочно-кишечного тракта и дыхательной системы.
Правильное питание и физическая нагрузка снижают не только риск развития онкологических заболеваний, но и многих других хронических состояний, таких как сердечнососудистые заболевания, гипертензия и диабет.
Рекомендации по питанию и физической нагрузке для профилактики онкологических заболеваний.
1.Сохраняйте баланс между количеством потребленных калорий и физической активностью.
2.Поддерживайте в течение всей жизни нормальный вес; избегайте избыточного набора массы тела.
3.Если у Вас уже имеется избыточная масса тела или ожирение, постарайтесь достичь своего нормального веса и поддерживать его.
4.Придерживайтесь физически активного образа жизни. Взрослым людям необходимо, по крайней мере, 5 или более дней в неделю по 30 минут в день выполнять физические упражнения средней или высокой интенсивности помимо повседневной активности. Детям и подросткам следует выполнять подобные упражнения с той же периодичностью не менее 60 минут в день.
5.Употребляйте 5 или более видов различных овощей и фруктов ежедневно.
6.Отдавайте предпочтение продуктам из цельного зерна.
7.Ограничьте употребление красного мяса.
8.Ограничьте употребление алкогольных напитков.
Не забывайте о регулярном профилактическом обследовании у врача.
Для профилактики возникновения некоторых видов рака, таких как рак молочной железы, толстой кишки и матки, рекомендуется проходить регулярные обследования:
•маммография — каждый год, начиная с 40-летнего возраста;
•колоноскопия — каждые 5-10 лет, начиная с 50-летнего возраста;
•цитологическое исследование мазка — каждый год, начиная с 21-летнего возраста.
При этом важно помнить, что данные рекомендации являются общими. В зависимости от некоторых других обстоятельств, таких как семейный анамнез или наличие факторов риска, некоторым людям необходимо начать скрининг в более раннем возрасте или проходить обследование чаще.
По информации ГУЗ СО "Ртищевская РБ"
Профилактика ОРВИ
Острые респираторные вирусные инфекции (ОРВИ) – это самая обширная группа инфекций, передающихся воздушно-капельным путем и вызывающих респираторные проявления разной степени выраженности: от легкого насморка до бронхита или пневмонии.
Частицы вируса передаются при кашле, разговоре, чихании. Для детей актуален контактный путь заражения – при поцелуях от взрослых, пользовании общей посудой и через грязные руки.
Симптомы:
1.Чихание и зуд в носу, заложенность носа;
2.Першение в горле, покраснение, болезненность при глотании;
3.Кашель (сухой или влажный);
4.Повышение температуры тела;
5.Общее недомогание, отказ от еды, головные боли, сонливость,
6.Покраснение глаз, жжение, слезотечение;
При их появлении обратитесь к врачу, который назначит вам лечение.
Профилактика:
1.Вести здоровый образ жизни;
2.Укреплять иммунитет;
3.Соблюдать правила личной гигиены;
4.Избегать переохлаждения организма;
5.Остерегаться контакта с больными людьми;
6.Носить защитную маску в период эпидемии;
7.Проветривать помещение каждые 2 часа;
По информации ГУЗ СО «Ртищевская РБ»
Профилактика заболеваний, передающихся половым путем
Инфекции, передаваемые половым путем (ИППП) – это группа заболеваний, включающая в себя венерические заболевания ( такие как сифилис, гонорея), заболевания мочеполовых органов ( такие как генитальный герпес, хламидиоз), а также ВИЧ-инфекцию и вирусные гепатиты В и С.
Любой вид половой жизни более или менее связан с риском заражения заболеваниями, передающимися половым путем. Многие считают, что заразиться от человека, у которого нет явных признаков воспаления в области половых органов, невозможно. Скрытое течение, а иначе, такое течение инфекции называется латентным, большинства заболеваний является причиной легкого распространения инфекции, поэтому отсутствие симптомов – еще не повод доверять человеку свое здоровье. При постоянном течении заболевания, возбудитель инфекции не обнаруживается защитными силами организма и длительное время не вызывает проявлений заболевания.. Однако, определенные механизмы (стресс, переохлаждение, снижение иммунитета, другие заболевания) могут активизировать дремлющий возбудитель и вызвать обострение. В одних случаях обострение может быть без выраженных проявлений (хламидиоз), в других — с яркими проявлениями (генитальный герпес), в отдельных случаях – обострение может быть фатальным и привести к смерти (ВИЧ – инфекция).
Кроме того, пути передачи далеко не только через вагинальные, оральные, анальные половые контакты но и через кровь (ВИЧ-инфекция, сифилис (так же сифилис на некоторых своих стадиях даже способен передаваться через поцелуй), вирусные гепатиты В и С – при переливании крови, при пользовании общими нестерильными иглами), редко - бытовой.
ИППП наиболее распространены среди сексуально активных подростков, женщин и мужчин молодого возраста, особенно если они имеют многочисленных половых партнеров.
Осложнения ИППП: воспалительные заболевания органов малого таза (ВЗОМТ) и воспаление шейки матки (цервицит) у женщин, воспаление мочевыводящего канала (уретрит) и простаты (простатит) у мужчин. Следствием этих заболеваний может быть нарушение репродуктивной функции и бесплодие, как у женщин, так и у мужчин.
Лица, с ИППП, более подвержены риску заражения ВИЧ – инфекцией. ВИЧ – инфицированные, имеющие ИППП, с большей вероятностью могут заразить своих половых партеров вирусом иммунодефицита человека.
Меры профилактики ЗППП включают в себя:
Наилучший путь профилактики инфекций, передаваемых половым путем – это регулярные медицинские осмотры (посещение специализированных врачей), соблюдение личной гигиены , долговременные половые контакты с одним здоровым половым партнером, правильная и регулярная контрацепция, вакцинация против некоторых типов вирусов.
Любые проявления, такие как боль или неприятные ощущения при мочеиспускании, необычная сыпь, выделения являются сигналом для прекращения половых контактов и немедленного медицинского обследования. Если у больного обнаружены ИППП, он должен сообщить об этом своим половым партнерам, для того чтобы они также прошли полное обследование и соответствующее лечение. Это снизит риск развития серьезных осложнений и предотвратит возможность повторного заражения.
Больные ИППП должны воздержаться от незащищенного секса во время лечения, в противном случае возможно повторное заражение полового партнера.
По информации ГУЗ СО «Ртищевская РБ»
Кабинет планирования семьи
Профилактика краснухи
Краснуха представляет собой острую вирусную инфекцию, проявляющуюся характерными высыпаниями на фоне умеренной интоксикации. Вирус краснухи внедряется в организм через слизистую дыхательных путей, куда он попадает с вдыхаемым воздухом. Инкубационный период длится от 10 до 25 дней. Диагноз краснухи устанавливается клинически.
Источником возбудителя краснухи является больной человек. При этом заболевание может протекать как с клинической симптоматикой, так и в латентной, стертой форме. Краснуха распространяется преимущественно воздушно-капельным путем.
Заболевание у взрослых обычно начинается с повышения температуры (иногда может достигать довольно высоких значений), недомогания, слабости, головной боли. Нередко отмечаются умеренный насморк, сухой кашель, першение в горле, слезотечение, светобоязнь. Осмотр может выявить легкую гиперемию зева и задней стенки глотки, раздражение конъюнктивы. Эти симптомы сохраняются обычно от одного до трех дней. У детей катаральные признаки чаще всего отсутствуют.
В начальном периоде заболевания как у взрослых, так и у детей отмечается увеличение лимфатических узлов, преимущественно затылочных и среднешейных, в размере, на ощупь болезненны. Лимфаденит может сохраняться до 2-3 недель. После катарального периода появляются высыпания. Появлению сыпи обычно предшествует кожный зуд.
В 75-90% случаев сыпь появляется в первый же день болезни, сначала на лице и шее, за ушами, под волосами. В некоторых случаях сыпь может распространяться из иной локализации. За сутки сыпь покрывает различные участки кожи за исключением ладоней и подошв. Сыпь мелкая, пятнистая, не возвышающаяся над поверхностью кожи. Пятна красные или розовые, округлые, с ровными краями, кожные покровы вокруг элементов сыпи не изменены. У взрослых элементы сыпи нередко сливаются, для детей сливная экзантема не характерна.
Краснуха лечиться амбулаторно.
Профилактика краснухи производится с помощью плановой вакцинации живой ассоциированной вакциной от кори, паротита и краснухи. Кроме того существуют моновакцины. Вакцинация против краснухи производится двукратно, первый раз в возрасте 12-16 месяцев, затем ревакцинация в 6 лет. Кроме того, в дальнейшем нередко ревакцинации подвергаются девочки подросткового возраста и молодые женщины. Очень важно: прививку не вводят за 3 месяца до наступления беременности.
Общие мероприятия в очагах краснушной инфекции малоэффективны из-за наличия изменчивых форм и выделения вируса задолго до появления первых симптомов. Но тем не менее, заболевший изолируется на 5-7 дней от момента появления сыпи, а контактировавшие с ним – на 21 день.
Экстренная профилактика осуществляется контактным детям и беременным женщинам с помощью введения противокраснушного иммуноглобулина. Больные краснухой находятся в изоляции вплоть до 5 дня после возникновения высыпания. Специальных карантинных мероприятий в отношении больных и контактных лиц не производится.
Педикулез и его профилактика
Педикулез или вшивость – специфическое паразитирование на человеке вшей, питающихся его кровью.
Пораженность педикулезом имеет тенденцию к росту в результате социальных и природных потрясений, приводящих к нарушению нормальной жизни и резкому ухудшению санитарно-гигиенического уровня жизни населения. За последние годы наблюдается тенденция к снижению пораженности педикулезом населения в целом, однако пораженность педикулезом учащихся учреждений образования является значительной.
Пораженность педикулезом школьников связана с недостаточным развитием санитарно-гигиенических навыков у детей и более тесным общением друг с другом, а также выявляемостью педикулеза среди данного контингента, связанной с проведением осмотров детей с профилактической целью на педикулез.
Основные симптомы педикулеза: зуд, сопровождающийся расчесами и у некоторых лиц аллергией; огрубение кожи от массовых укусов вшей и воздействия слюны насекомых на дерму; меланодермия – пигментация кожи за счет тканевых кровоизлияний и воспалительного процесса, вызываемого воздействием слюны насекомых; колтун – довольно редкое явление, образующееся при расчесах головы – волосы запутываются, склеиваются гнойно-серозными выделениями, которые корками засыхают на голове, а под ними находится мокнущая поверхность.
Группу риска составляют лица, работающие в сфере обслуживания (в парикмахерских, банях, прачечных, на транспорте, лечебно-профилактических учреждениях и т.п.). Головным педикулезом в преимущественном большинстве поражены дети школьного возраста, а вот платяным - люди, не имеющие постоянного места жительства, ведущие беспорядочный образ жизни.
На человеке паразитирует три вида вшей – головная, платяная, лобковая. Платяные и головные вши являются переносчиками возбудителей сыпного и возвратного тифа. Наибольшую эпидемическую опасность представляют платяные вши. Человек заражается сыпным тифом при попадании выделений инфицированной вши в ранки в местах расчеса после укуса или при раздавливании насекомого. Лобковая вошь практически не имеет эпидемического значения, однако так же, как платяная и головная вши, причиняет человеку большое беспокойство, вызывая зуд и приводя к риску возникновения различных гнойничковых заболеваний кожи.
Как предупредить педикулез?
•мытье головы и тела горячей водой с шампунем и мылом – не реже 1 раза в 7 дней;
•смена постельного и нательного белья – не реже 1 раза в 7 дней и по мере загрязнения;
•стирка белья с кипячением и последующим проглаживанием горячим утюгом;
•регулярная стрижка, расчесывание волос головы;
•еженедельные осмотры на педикулез всех членов семьи;
•систематическую чистку верхнего платья, одежды;
•полный запрет на использование чужого белья, одежды, головных уборов, расчески и других предметов личной гигиены;
•регулярная уборка помещений, содержание в чистоте предметов обстановки;
•перед ношением предварительная стирка, либо проглаживание горячим утюгом новой одежды, головных уборов.
При обнаружении вшей в любой стадии (яйцо, личинка, взрослое насекомое) мероприятия по уничтожению проводить одновременно, уничтожая вшей непосредственно как на теле человека, так и его белье, одежде и прочих вещах.
Мероприятия по борьбе со вшами включают три способа уничтожения насекомых:
Механический метод – при незначительном поражении людей головными вшами (от 1 до 10 экземпляров, включая яйца) вычесывание насекомых и яиц частым гребнем, стрижка и сбривание волос с последующим сжиганием (при незначительном поражении головными вшами).
Физический метод – замачивание, кипячение белья в 2% растворе кальцинированной соды в течение 15 минут, проглаживание горячим утюгом с обеих сторон швов, складок, поясов белья и одежды, не подлежащих кипячению (при незначительном поражении головными вшами).
Химический метод – санации педикулеза базируется в настоящее время на применении педикулицидов-инсектицидов, действующих на вши и гниды. Подобная обработка повторяется через 7 дней. После обработки и мытья волос головы их прополаскивают теплым 5-10% водным раствором уксусной кислоты. Так как мертвые гниды остаются на волосах, их нужно вычесывать с помощью гребня, выбрать руками. Для предупреждения распространения педикулеза (головные вши способны переходить на одежду и окружающую человека обстановку), после окончания санации необходимо провести дезинсекцию помещений и предметов обстановки: оросить водным раствором педикулицида, выдержать экспозицию (согласно инструкции по применению). Тщательно проветрить помещение. Удалить остатки педикулицида с обработанных предметов и поверхностей, проводя влажную уборку обычным способом.
Профилактика педикулеза и борьба с ним – надежные средства предупреждения сыпного тифа. С целью профилактики педикулеза необходимо регулярно осматривать на педикулез всех членов семьи в домашних условиях. В случае обнаружения педикулеза у одного из членов семьи, необходимо удостовериться, что не заражены и остальные. С целью профилактики обработку рекомендуется пройти всем членам семьи одновременно и в течение месяца проводить осмотры волосистой части головы на наличие педикулеза.
По информации отделения профилактики ГУЗ СО «Ртищевской РБ»
Профилактика бешенства
Бешенство - острое, вирусное инфекционное заболевание, общее для человека и животных, является неизлечимой болезнью, всегда заканчивается смертью.
Заражение человека происходит через укусы больных животных, а также при контакте с предметами, загрязненными инфицированной слюной. Из домашних животных источником заболевания являются кошки, собаки. Из диких – лисицы, волки, енотовидные собаки и различные грызуны.
Наибольшая заболеваемость бешенством наблюдается в весенне-летние месяцы, что обусловлено интенсивными контактами с бродячими собаками.
Симптомы:
1.Инкубационный период – от 10 дней до 1 года; значительная вариабельность этого периода определяется следующими факторами: локализацией укуса (наиболее короткий – при укусах в голову, кисти рук), возрастом укушенного (у детей период короче, чем у взрослых), размером и глубиной раны.
2.Общая продолжительность болезни – 4–7 дней, в редких случаях – 2 недели и более.
3.В начальном периоде бешенства первые признаки обнаруживаются в месте укуса: рубец вновь припухает, краснеет, появляются зуд, боли по ходу нервов, ближайших к месту укуса. Отмечают общее недомогание, повышенную температуру тела, нарушения сна.
4.Период разгара бешенства: приступы водобоязни. Они могут быть спровоцированы движением воздуха, ярким светом, громким звуком. Вид больного во время приступа: он с криком откидывает назад голову и туловище, выбрасывает вперед дрожащие руки, отталкивает сосуд с водой; развивается одышка. Приступы длятся несколько секунд, после чего спазмы мышц проходят.
5.Приступы психомоторного возбуждения: больные становятся агрессивными, кричат и мечутся; возможно развитие слуховых и зрительных галлюцинаций; отмечают повышенное потоотделение, обильное слюноотделение; больной не может проглотить слюну и постоянно ее сплевывает.
6.В паралитический период бешенства наступает успокоение: исчезают страх, тревожно-тоскливое состояние, приступы водобоязни, возникает надежда на выздоровление. Появляются параличи конечностей и поражение черепных нервов различной локализации, повышение температуры тела выше 40 С, потливость, понижение артериального давления, урежение частоты сердечных сокращений.
Заболевание заканчивается смертью. Поэтому очень важно заняться профилактикой бешенства, а это своевременная вакцинация человека и домашних животных.
По информации ГУЗ СО «Ртищевская РБ»
Профилактика менингококковой инфекции
Возбудитель менингококковой инфекции передается только от человека к человеку. Инфекция распространяется воздушно-капельным путем и проникает в организм через слизистую носа, полости рта и глотки. Тем самым в организме человека развивается острый назофарингит, менингит, менингоэнцефалит. Самым часто встречающимся заболеванием, является менингит.
Менингит — это воспалительный процесс, который поражает оболочки головного мозга. Из-за чего в первую очередь страдает нервная система человека.
Первые признаки менингита:
1.Резкий подъем температуры тела;
2.Головная боль;
3.Ригидность затылочных мышц (онемение мышц шеи, трудность поворота и наклонов головы);
4.Отсутствие аппетита;
5.Тошнота и частая рвота без облегчения;
6.Иногда появляется сыпь, розового или красного оттенка, исчезающая при надавливании, которая через несколько часов проявляется в виде синячков;
7.Диарея (преимущественно у детей);
8.Общая слабость, недомогание;
9.Возможны галлюцинации, возбужденность или вялость.
Если вы заметили их у себя или своих близких, срочно вызовите скорую помощь или обратитесь к врачу.
Профилактика:
1.Вакцинация;
2.Соблюдение правил личной гигиены;
3.Укрепление иммунитета, закаливание организма;
4.Избегание контактов, общения с лицами с симптомами респираторных заболеваний (использование маски).
По информации ГУЗ СО «Ртищевская РБ»
Профилактика артериальной гипертензии и ишемической болезни сердца
Артериальная гипертензия характеризуется повышением давления (выше 140 на 90). Сегодня она является наиболее распространённой хронической болезнью. Профилактика артериальной гипертензии – это первоочередная задача для людей с наследственной склонностью, и для тех, у кого АД держится в пределах крайних показателей нормы. Это позволит предупредить развитие заболевания или его осложнений.Профилактика артериальной гипертензии может быть первичной и вторичной. Первичная включает методы, которые позволят избежать развития болезни. К ним относятся:
•Предотвращение стрессов;
•Нормализация функций ЦНС;
•Соблюдение режима дня;
•Сон не менее 8 ч;
•Физические нагрузки, в т. ч. и на воздухе (ходьба, езда на велосипеде и т. д.).
•Отказ от сигарет;
•Отказ или ограничение потребления алкоголя (не более 30 мл в день);
•Снижение суточного количества соли (до 6 г).
Если есть ожирение, важно снизить вес. Делать это надо постепенно, теряя не более 3-4 кг в мес.
К мерам профилактики гипертонии относится рациональное питание. Нельзя допускать превышения в рационе жиров (более 50-60 г в сутки). Животные жиры должны составлять не более 1/3 указанной нормы.
Следует ограничить быстрые углеводы: сахар, сладости, мучное.В рацион должно входить достаточное количество белков (рыба нежирных сортов, птица, кисломолочные продукты и др.). Хорошо употреблять пищу, содержащую много кальция, магния, калия:
•Свёкла;
•Запечённый картофель;
•Фасоль;
•Курага;
•Чернослив;
•Изюм.
Мероприятия разделяются на 2 группы: медикаментозные и немедикаментозные. Больной должен принимать гипотензивные средства, снижающие давление. Это позволит предупредить осложнения.
Немедикаментозная терапия соответствует мероприятиям первичной профилактики, указанным выше. Необходимо регулярно контролировать давление, измеряя его не реже, чем дважды в день. Следует выполнять рекомендации врача и своевременно обращаться за медпомощью при ухудшении состояния.
Ишемическая болезнь сердца ежегодно становится причиной гибели миллионов людей, являясь полноправным лидером в перечне болезней с наибольшим количеством летальных исходов.
Ключевой задачей в уменьшении показателей этой печальной статистике стала профилактика ИБС. Она представляет собой комплекс мер, предупреждающих возникновение болезни и смертельный исход.
Приоритетным направлением пофилактики служит исключение или смягчение рисков, способных оказать негативное воздействие на здоровье и стать причиной ишемии. К ним относят:
•Недостаточную двигательную активность;
•Курение;
•Отсутствие рациональных принципов в питании;
•Лишний вес;
•Гипертония;
•Сахарный диабет.
Именно влияние этих негативных факторов способно в дальнейшем повлечь за собой развитие ишемии. Во избежание этого прибегают к следующим мерам:
•Употребление здоровой пищи;
•Поддержание адекватного веса;
•Нормализация уровня сахара в крови;
•Отказ от курения;
•Соблюдение режима двигательной активности;
•Нормализация артериального давления.
Первичная профилактика ишемической болезни сердца представляет собой задачу государственного уровня. Ее решение основано на внедрении программ оздоровления населения.
по информации ГУЗ СО «Ртищевская РБ»
Профилактика острых кишечных инфекций
Острые кишечные инфекции - группа инфекционных заболеваний, вызванных различными микроорганизмами (бактериями, вирусами, грибами), проявляющаяся расстройствами пищеварения и симптомами обезвоживания.
Кишечные инфекции встречаются в любое время года: вирусные, чаще всего встречаются в холодное время года (с ростом заболеваемости гриппом и ОРВИ), бактериальные - в теплое время года.
В связи с благоприятным воздействием теплого климата на размножение микроорганизмов, особенно высок уровень заболеваемости острыми кишечными инфекциями в летний период времени. В этот период отмечается резкое повышение уровня инфицированности воды, почвы, продуктов питания возбудителями острых кишечных инфекций. Особенно подвержены в теплый период кишечным инфекциям дети. Это связано с низкой степенью активности защитных факторов, а так же с отсутствием сформированных гигиенических навыков у детей. Факторы иммунной защиты в желудочно-кишечном тракте у детей формируются к 5-летнему возрасту.
В организм человека бактерии попадают через рот, вместе с пищей, водой или через грязные руки.
Факторами передачи являются: пищевые продукты, предметы обихода, купание в открытых водоемах. В передаче некоторых инфекций имеют значение насекомые (тараканы, мухи); антисанитарные условия; несоблюдение правил личной гигиены. Весьма опасны выделения больного.
Наиболее восприимчивы к кишечным инфекциям: дети до 5 лет, люди преклонного возраста, лица с заболеваниями желудочно-кишечного тракта, люди страдающие алкоголизмом, люди с ослабленным иммунитетом.
Инкубационный период в среднем длится от 6 часов до 2 суток.
Клиническая картина: как правило, это повышение температуры тела, слабость, головокружение, ломота в теле; нарушение пищеварения: боли в области желудка, тошнота, многократная рвота, учащение стула (испражнения становятся водянистыми); обезвоживание (особенно опасно для детей).
Диагноз устанавливается на основании клинических признаков болезни, результатов лабораторного обследования, эпидемиологического анамнеза.
При подозрении на острую кишечную инфекцию необходимо обратиться к инфекционисту, терапевту или педиатру. При значительных болях в животе у детей необходимо вызвать скорую помощь для исключения хирургической патологии. Дети раннего возраста подлежат обязательной госпитализации.
Категорически запрещено: применять болеутоляющие средства (в случае хирургической патологии это затруднит диагностику), самостоятельно применять противодиарейные средства (так как при большинстве кишечных инфекций токсины скапливаются кишечнике, а применение таких препаратов приведет к их накоплению), использовать грелку (это только усилит воспалительный процесс).
Профилактика острых кишечных инфекций включает общегигиенические и медицинские мероприятия, проводимые постоянно, вне зависимости от времени года и от уровня заболеваемости.
Необходимо выявить источник инфекции, изолировать его и начать лечение. В помещении, где находился больной, провести дезинфекцию.
Основные меры личной профилактики:
• Соблюдать правила личной гигиены: тщательно мыть руки перед приемом и раздачей пищи, после посещения туалета, улицы
• Следить за чистотой рук у детей, научить их соблюдать правила личной гигиены
• Употреблять для питья кипяченую воду
• Выбирать безопасные продукты
• Следить за сроками годности продуктов
• Тщательно мыть овощи и фрукты перед употреблением под проточной, а для детей - кипяченой водой
• Проводить тщательную термическую обработку необходимых продуктов
• Употреблять пищу желательно сразу после её приготовления
• Готовые продукты хранить на холоде, оберегая их от мух. Не оставлять готовые продукты при комнатной температуре более чем на 2 часа
• Правильно хранить продукты в холодильнике: не допускать контакта между сырыми и готовыми продуктами (хранить в разной посуде)
• Содержать кухню в чистоте
• Не скапливать мусор
• Выезжая на отдых, необходимо брать с собой запас чистой питьевой воды. Не употреблять воду из открытых источников
• Купаться только в специально отведенных для этой цели местах. При купании в водоемах и бассейнах не допускать попадания воды в рот.
ГУЗ СО «Ртищевская РБ»
Внимание садоводы!
С наступлением весны начинается дачный сезон. В это время существует высокая опасность заражения геморрагической лихорадкой с почечным синдромом (ГЛПС) при посещении дачных домиков, проведении работ на садово-огородных участках, так как в зимний период мышевидные грызуны (источники возбудителя этого заболевания) активно заселяют дачные домики.
С целью предупреждения заболевания рекомендуем провести следующие мероприятия:
-проветривание помещений дачных домиков;
-влажную обработку помещений любыми моющими средствами, в состав которых входят дезинфицирующие препараты;
-просушите на солнце в течение 2-3 часов постельные принадлежности;
-простирайте, а лучше прокипятите постельное белье;
-продезинфицируйте всю имеющуюся на даче чайную и столовую посуду;
-заделайте дыры, норы в дачном домике и прилегающих строениях;
-работы, связанные с возгонкой пыли (уборку дачных домиков, погребов, подвалов, территорий), проводите в 4-х слойной увлажненной марлевой повязке, в защитном халате;
-удаляйте мусор, сухостой, валежник с территорий участков только с использованием защитной одежды (халаты, резиновые сапоги, рукавицы, маски);
-храните пищевые продукты в недоступном для грызунов месте;
-не принимайте пищу и не курите во время работ на садовых участках;
-соблюдайте меры личной гигиены, не беритесь за мундштук сигареты грязными руками;
-проведите борьбу с грызунами, используя капканы, ловушки, отравленные приманки.
Позаботьтесь о своем здоровье.
ПОМНИТЕ! Ваше здоровье зависит только от Вас!
По информации Управления Роспотребнадзора по Саратовской области
О мерах профилактики природно-очаговых инфекций
Управление Роспотребнадзора по Саратовской области обращает внимание жителей области на то, что с наступлением теплого периода года необходимо соблюдать меры профилактики природно-очаговых инфекций, особенно при посещении мест отдыха, охоты, рыбалки; дачных участков, при проведении работ в лесных массивах.
Территория Саратовской области не является эндемичной по клещевому вирусному энцефалиту; среди населения области регистрируются ежегодно только единичные случаи заболевания клещевым боррелиозом.
Из природно-очаговых инфекций актуальной для Саратовской области является геморрагическая лихорадка с почечным синдромом (ГЛПС), природные очаги которой выявлены в 33 районах области, наиболее активные из них расположены в Аткарском, Калининском, Татищевском, Саратовском, Вольском, Базарно-Карабулакском, Петровском районах и зеленой зоне г. Саратова. Главную роль в распространении инфекции играет рыжая полевка. Вирус ГЛПС выделяется во внешнюю среду с мочой, испражнениями и слюной грызунов. Заболеваемость ГЛПС характеризуется сезонностью - с мая по декабрь и зависит от численности и инфицированности диких мышевидных грызунов вирусом ГЛПС.
Лихорадка Западного Нила является природно-очаговым заболеванием, вирус передается кровососущими комарами, поэтому необходимо принимать меры, направленные на предупреждение укусов комаров.
С целью предупреждения случаев заражения ГЛПС необходимо знать и соблюдать меры профилактики:
Заражение человека происходит при вдыхании инфицированной пыли во время уборки подвалов, погребов, садовых домиков, расположенных в лесу или рядом с ним, сборе хвороста, ягод, грибов, ночевках в стогах сена, шалашах и других нежилых постройках, употреблении пищевых продуктов, загрязненных выделениями инфицированных грызунов, отлове грызунов и попадании свежих экскрементов грызунов в ссадины и царапины на коже.
- в помещениях, используемых в только теплое время года (дачные и охотничьи домики, сторожки и др.), перед заселением необходимо провести влажную уборку с применением дезинфицирующих средств;
- хранить продукты в таре, недоступной для грызунов, не употреблять в пищу продукты, испорченные грызунами;
- соблюдать правила личной гигиены (мыть руки перед едой), не ловить и не брать в руки грызунов или их трупы;
- своевременно позаботиться о грызунонепроницаемости помещений, заделать все щели, отверстия в жилых и хозяйственных постройках, дачных домиках, исключить доступ грызунов в помещения через вентиляционные и другие отверстия, низко расположенных над землей, заделав их металлической сеткой с диаметром отверстий не более 5-10 мм;
- не допускать формирования самопроизвольных свалок мусора в лесных массивах около садово-огородных кооперативов, жилых и хозяйственных построек;
- очистить дачную и прилегающую к ней территорию от мусора, сухостоя, валежника, причем не сваливать его у изгородей, а сжечь или вывезти на санкционированные свалки, сбор мусора проводить в защитной одежде (халаты, сапоги, рукавицы, маски);
- использовать средства индивидуальной защиты (4-х слойную увлажненную марлевую маску, рукавицы, спецодежду, обувь) при перевозке сена, соломы, заготовке дров, хвороста в лесу, уборке дачных домиков, подвалов, сараев, гаражей и других работах, связанных с возгонкой пыли;
- осенью в жилых и хозяйственных постройках, гаражах, дачных домиках провести грызуноистребительные работы.
При появлении признаков заболевания ГЛПС: повышении температуры, болей в области поясницы, мышцах, уменьшении количества выделяемой мочи и изменении ее цвета, обращайтесь за медицинской помощью, не занимайтесь самолечением.
Меры профилактики инфекций, передающихся клещами:
-во время пребывания в лесу следует носить головной убор и закрытую одежду, плотно прилегающую к телу, хорошо заправленную в сапоги, брюки внизу можно также прихватить резинками. Существуют и костюмы для посещения леса, которые можно приобрести в специализированных магазинах для охотников и рыболовов;
-необходимо постоянно проводить само и взаимоосмотры для обнаружения клещей, при этом как можно чаще надо осматривать открытые участки поверхности тела и каждые 2 часа – закрытые, со снятием одежды, под которую могут заползти клещи;
-в лесу не следует садиться на траву, для стоянки и установки палаток лучше выбирать участки, лишенные растительности; по возможности применять репелленты (химические средства, отпугивающие насекомых), которые можно приобрести в аптеках или в хозяйственных магазинах. Перед их использованием внимательно изучите инструкцию по применению!
При присасывании клеща следует обратиться в медицинскую организацию по месту жительства или в травматологический пункт с целью его удаления и исследования на наличие возбудителей инфекционных заболеваний.
Если нет возможности для снятия клеща обратиться с медицинскую организацию, следует сделать это самостоятельно, соблюдая следующие рекомендации:
- снимать клеща следует очень осторожно, чтобы не оборвать хоботок, который глубоко и сильно укрепляется в кожном покрове на весь период присасывания;
- при удалении клеща следует захватить его пинцетом или обернутыми чистой марлей пальцами как можно ближе к ротовому аппарату и, держа перпендикулярно поверхности укуса, повернуть тело клеща вокруг оси и извлечь его из кожных покровов;
- место укуса продезинфицировать любым пригодным для этих целей средством (70% спирт, 5% йод, одеколон);
- после извлечения клеща необходимо тщательно вымыть руки с мылом.
Меры профилактики инфекций, передающимися комарами:
С наступлением теплого периода года, выплодом комаров возрастает значение мер профилактики лихорадки Западного Нила (ЛЗН).
Источником и резервуаром вируса Западного Нила в природе чаще являются дикие птицы, переносчиками вируса в основном являются комары, реже – клещи. Риску заражения подвергаются лица, проживающие на территории природного очага или посещающие его в период активности переносчиков (районы, прилегающие к Волге и других рекам, речные острова, заболоченные, влажные территории, заросшие растительностью). Для Саратовской области характерна летне-осенняя сезонность заболевания лихорадкой Западного Нила.
Чтобы сократить вероятность укусов комарами, следует:
-применять, особенно при нахождении в природных условиях, репелленты, предохраняющие от нападения комаров (мази, кремы, аэрозоли), в соответствии с прилагаемой инструкцией; защищать кожные покровы при помощи одежды с длинными рукавами, капюшонами, носить длинные брюки, носки, закрытую обувь;
-обеспечить защиту помещений от проникновения комаров путем закрытия оконных и дверных проемов сетками с мелкими ячейками; использовать палатки с сетчатыми пологами в природных условиях; палатки устанавливать на чистых, хорошо проветриваемых участках; не располагать их непосредственно рядом с береговой линией или на берегах водоемов, особенно со стоячей, малопроточной водой; -не допускать скопления твердых бытовых отходов на территории жилых и дачных участков, удалять сорную растительность, что способствует снижению численности комаров; засыпать ямы, канавки, где в стоячей воде может произойти выплод комаров; емкости для хранения воды закрыть крышками. Личинки комаров способны выживать и превращаться во взрослую особь в минимальных объемах воды;
-использовать в помещениях электрофумигаторы, ультразвуковые устройства, химические средства защиты, разрешенные к применению населением, для отпугивания и уничтожения комаров.
О профилактике геморрагической лихорадки с почечным синдромом
Управление Роспотребнадзора по Саратовской области информирует, что в 2019 году в Саратовской области отмечается подъём заболеваемости геморрагической лихорадкой с почечным синдромом (ГЛПС). Наиболее активные природные очаги ГЛПС расположены в зеленой зоне г. Саратова (Кумысная поляна), Аткарском, Калининском, Татищевском, Саратовском, Вольском, Лысогорском, Петровском районах области.
За 4 месяца 2019 года зарегистрировано 50 случаев заболевания геморрагической лихорадкой с почечным синдромом (ГЛПС), заболеваемость населения в целом по области по сравнению с аналогичным периодом 2018 года выросла в 2,8 раза; в городе Саратове зарегистрировано 25 случаев заболеваний. Подъем заболеваемости связан с активизацией природных очагов ГЛПС на территории области, увеличением численности и инфицированности вирусом ГЛПС мелких мышевидных грызунов, в том числе основного носителя вируса ГЛПС - рыжей полевки, что подтверждается данными зоологических исследований, проведенных ФБУЗ «Центр гигиены и эпидемиологии в Саратовской области».
Для проявления эпизоотической активности природных очагов ГЛПС в Саратовской области характерна цикличность, подъемы отмечаются с периодичностью в 5-7 лет, последнее резкое увеличение эпизоотической активности природных очагов ГЛПС имело место в 2014 году. В весенний период 2019 года в Саратовской области также наблюдается резкое увеличение эпизоотической активности природных очагов ГЛПС, что послужило причиной роста заболеваемости населения ГЛПС в Саратовской области, в первую очередь среди населения города Саратова.
За период с 1 мая по 17 мая 2019 г. на территории области зарегистрировано 65 случаев заболевания геморрагической лихорадкой с почечным синдромом. Инфицирование в 60 % случаев произошло при посещении природного парка «Кумысная поляна» (отдых, посещение дачных участков), в 40 % случаев - при работе на садово-огородных участках в Саратовском (с. Клещевка, п. Расловка, с. Сабуровка), Татищевском районах области.
Управление рекомендует жителям Саратовской области:
ограничить посещение лесных массивов, в первую очередь Кумысной поляны, с целью отдыха, тренировок, сбора лекарственных трав;
избегать ночевок в стогах сена, скирдах соломы, не использовать для подстилок прошлогоднее сено или солому;
владельцам дачных участков и жилых домов следует обратить внимание на то, что нескошенная трава, складирование сухостоя, нерегулярная уборка бытового мусора способствуют формированию благоприятных условий для размножения мелких грызунов. Необходимо регулярно очищать дачную и прилегающую к ней территорию от мусора, сухостоя, валежника; не сваливать его у ограждения или на территории СНТ, а вывозить на санкционированные свалки;
сбор мусора и сухостоя проводить в защитной одежде (халаты, сапоги, рукавицы), при этом использовать увлажненные защитные маски. Также необходимо использовать маску для защиты органов дыхания при всех работах, связанных с возгонкой пыли - при перевозке сена, соломы, заготовке дров, хвороста в лесу, уборке дачных домиков, подвалов, сараев, гаражей и др.
следить за тем, чтобы грызуны не проникали в жилые помещения, своевременно заделывать вентиляционные отверстия решетками с мелкими ячейками, в жилых и хозяйственных постройках регулярно проводить грызуноистребительные работы при помощи отравленных приманок или механических ловушек.
продукты питания хранить в непроницаемой для грызунов таре, не использовать продукты, которые уже повреждены ими, или со следами помета;
не следует прикасаться к живым или мертвым грызунам без рукавиц или резиновых перчаток.
Руководителям СНТ, дачных кооперативов необходимо провести с владельцами дачных и гаражных участков разъяснительную работу о мерах профилактики ГЛПС, установить порядок сбора и удаления твердых бытовых отходов, спила деревьев и кустарников, сухой травы на территории СНТи гаражных кооперативов; организовать проведение дератизационных мероприятий.
Руководителям предприятий и учреждений, КФХ необходимо провести с работниками разъяснительную работу о мерах профилактики ГЛПС, принять меры по своевременному удалению твердых бытовых отходов, благоустройству территории; провести ревизию помещений на грызунопроницаемость, организовать проведение дератизационных мероприятий в хозяйствах и на предприятиях; обеспечить контроль за применением работниками при проведении работ, связанных с возгонкой пыли, защитной одежде (халаты, сапоги, рукавицы), увлажненных масок или респираторов для защиты органов дыхания; обеспечить наличие средств для соблюдения личной гигиены (мыло, полотенца).
Справочно:
Геморрагическая лихорадка с почечным синдромом– это острое природно-очаговое заболевание, характеризующееся лихорадкой, геморрагическим синдромом (кровоизлияниями, кровотечениями), выраженным поражением почек. Заразиться можно в бытовых условиях, при выполнении работ на дачных участках, при пребывании в лесу, если не соблюдать меры личной профилактики, так как мер специфической профилактики ГЛПС (вакцинации) в настоящее время не существует. Источником инфекции для человека являются дикие мышевидные грызуны, из них основной распространитель заболевания - рыжая полевка. Вирус выделяется во внешнюю среду с мочой, испражнениями и слюной грызунов.
Заражение человека обычно происходит при вдыхании инфицированной вирусами ГЛПС пыли - во время уборки подвалов, погребов, садовых домиков, расположенных в лесу или рядом с ним; при сборе хвороста, валежника, ягод, грибов; при ночевках в стогах сена, скирдах соломы, шалашах, заброшенных в лесу сторожках, вагончиках и других нежилых постройках. Можно заразиться и контактным путём при отлове грызунов, при попадании свежих экскрементов грызунов в ссадины и царапины на коже.
Чаще всего заболевание начинается остро, как грипп, ОРВИ - с повышения температуры до 38 - 40о, озноба, болей в области поясницы, мышцах, резкой слабости. Лихорадочный период небольшой, 5-7 дней. При лёгкой форме заболевание ограничивается этими признаками. При тяжёлой - нарастают явления почечной недостаточности: усиливаются боли в области поясницы, в моче появляется примесь крови, количество мочи резко снижается, вплоть до полного прекращения. Могут отмечаться носовые и желудочные кровотечения, кровавая рвота, кровоизлияния на слизистых и кожных покровах.
При первых признаках заболевания необходимо обратиться к врачу, заниматься самолечением опасно!
ОСТОРОЖНО! Геморрагическая лихорадка с почечным синдромом!
Геморрагическая лихорадка с почечным синдромом (ГЛПС) – природно-очаговое вирусное заболевание, характеризующееся лихорадкой, интоксикацией, повышенной кровоточивостью и поражением почек.
Источник инфекции – рыжая и красная полевка.
Пути заражения:
•Воздушно-пылевой 9вдыхание вируса с высушенными испражнениями грызунов);
•Фекально-оральный (употребление в пищу продуктов, загрязненных экскрементами грызунов);
•Контактный (при работе с сеном, хворостом, соломой, кормами, загрязненными выделениями грызунов).
Чаще всего заражение происходит при посещении леса (сбор ягод, грибов); реже при работе в лесу, в саду, отдыхе в пионерских лагерях, домах отдыха. Характерна осенне-зимняя сезонность заболевания. Чаще заболевают мужчины молодого возраста (около 80%) 18-50 лет.
После перенесенной инфекции формируется прочный иммунитет.
Входные ворота инфекции – слизистая дыхательных путей и пищеварительной системы. Затем вирус попадает в кровь. Оседает на внутренней стенке сосудов. Выделяется с мочой, поэтому поражаются сосуды почек с последующим развитием почечной недостаточности.
Начальные симптомы ГЛПС
Резкое повышение температуры до высоких цифр – 39,5 – 40,5 ˚С, разлитые, интенсивные, головные боли, покраснение лица, шеи, верхней части грудной клетки, тяжесть и тупая боль в пояснице, рвота потеря сознания, падение артериального давления, сначала учащение, а затем и урежение пульса, уменьшение количества выделяемой мочи.
Когда нужно обратиться к врачу?
Высокая температура и выраженные головные и мышечные боли, выраженная слабость, геморрагическая сыпь на коже, боли в пояснице.
При снижении количества выделяемой мочи, кровоизлияниях в склеры, заторможенности – срочно вызвать скорую помощь!
Профилактика ГЛПС
oСпецифическая профилактика (вакцина) не разработана.
oНеспецифическая профилактика – охрана объектов окружающей среды, водоисточников, складов зерна и сена от нашествия грызунов и загрязнения их выделениями, уничтожение мышей в природных очагах инфекций, предупреждение загрязнения жилищ, и продуктов питания выделениями грызунов.
По информации ГУЗ СО «Ртищевской РБ»
Проходит Всероссийская акция «Стоп ВИЧ/СПИД»
Ежегодно в мае при поддержке Фонда социально-культурных инициатив проводится Всероссийская Акция «Стоп ВИЧ/СПИД», приуроченная к Международному дню памяти жертв от СПИДа.
ВИЧ – инфекция - длительно текущая инфекционная болезнь, развивающаяся в результате инфицирования вирусом иммунодефицита человека (ВИЧ).
При ВИЧ – инфекции резко снижается иммунитет, у больного развиваются тяжелые формы заболеваний, вызванные условно патогенными возбудителями и некоторые онкологические заболевания, развивается состояние, известное под названием «синдром приобретенного иммунного дефицита» (СПИД).
Эпидемиологическая ситуация по ВИЧ (СПИДу) в Саратовской области и Ртищевском районе остается сложной.
Саратовская область по уровню распространенности ВИЧ – инфекции занимает 29 место в Российской Федерации и 5 место в Приволжском Федеральном округе. Всего в области с начала эпидемии (1996 год) выявлено более 20 000 ВИЧ-инфицированных.
Ртищевский район относится к территориям с высокой степенью пораженности. С начала эпидемии в районе выявлено 240 ВИЧ – инфицированных, а с начала текущего года зарегистрировано 5 случаев ВИЧ – инфекции. Распространение инфекции в настоящее время происходит преимущественно половым путем (77%), за счет вовлечения в эпидемический процесс мужчин (60%).
При регулярном наблюдении, обследовании и своевременно начатом лечении ВИЧ – инфицированные ведут обычный образ жизни, рожают здоровых детей. В районе ВИЧ- инфицированными женщинами рождено 36 детей, все они здоровы.
Следует помнить, что своевременное выявление ВИЧ – инфекции – не приговор, а возможность сохранить продолжительность и качество жизни при постоянном наблюдении и лечении.
Обследоваться на ВИЧ – инфекцию можно в поликлинике районной больницы (ул. Красная, 18, кабинет №9) ежедневно с 8:00 до 12:00 по местному времени. Возможно и анонимное обследование.
По информации врача – инфекциониста ГУЗ СО «Ртищевская РБ»
Влияние сна на здоровье человека
Треть своей жизни человек проводит во сне и без сна не может обходиться. Во сне у человека снижаются активность обменных процессов и мышечный тонус, тормозятся нервные структуры. Все это способствует восстановлению сил после умственных и физических нагрузок. Как отмечал И. П. Павлов, сон – это не просто отдых, а активное состояние организма, которому свойственна особая форма деятельности мозга. В частности, во время сна происходит анализ и переработка информации, накопленной человеком за предшествующее время. Если такая сортировка прошла успешно, то мозг оказывается освобожденным от чрезмерной информации и вновь готов к работе. Благодаря этому у человека нормализуется нервно – психическое состояние, восстанавливается работоспособность.
Сон – сложное в структурном отношении явление. Он состоит из двух больших стадий, которые циклически сменяют друг друга: сон медленный длительностью 60-90 минут (состоит из нескольких фаз) с сон быстрый (парадоксальный) – 10-20 минут. Быстрый сон у маленьких детей доминирует. С возрастом увеличивается доля медленного сна. Если соотношение медленной и быстрой фаз фаз сна нарушается (что происходит, например, при приеме снотворных препаратов), то сон, даже длительный, не приносит чувства желанного отдыха. Если сон укорачивается, и человеку не удается выспаться, то снижается работоспособность и возникают невротические нарушения. Если недосыпание регулярно- могут возникнуть тяжелые функциональные или психосоматические заболевания:
• Расстройства сердечно – сосудистой системы (ВСД)
• Нарушения веса (ожирение и худоба)
• Нарушение гормонального фона (проблемы половой функции, щитовидной железы)
• Нарушения пищеварения
• Снижение иммунитета
• Физическое и умственное истощение
И быстрый и медленный сон могут сопровождаться сновидениями, но яркие, эмоционально окрашенные, иногда с фантастическими или детективными сюжетами сновидения чаще всего из быстрого сна, когда мозг работает очень напряженно, напоминая своей активностью период бодрствования.
Сновидения характерны для всех, однако не все люди и не каждое из них запоминают.
Зигмунд Фрейд рассматривал сновидения как особый и очень важный язык сознания людей, как прорыв в бессознательное, в символической, завуалированной форме. Именно эта особенность позволяет порой во сне решать какие-то сложные задачи, совершать прорыв в новую область знания и даже рождать гениальные идеи. Благодаря сновидениям уменьшается нервно – психическое напряжение ( не зря об этом говорит русская пословица : «Горе переспать – горя не видать»).
Символы, мотивация сновидений зависят от психофизиологических особенностей человека, уровня его культуры, средовых условий, определяющих запросы, привычки, интересы. Вот почему многочисленные сонники, не учитывающие все эти особенности, не имеют практического смысла.
Конкретная продолжительность сна сугубо индивидуальна и зависит от характера предшествующей деятельности, общего состояния человека, возраста, времени года, особенностей человека и других факторов.
В частности, после напряженного умственного или физического труда требуется более продолжительный сон.
Главным условием полноценного сна является его непрерывность – она создает в мозгу оптимальные условия для переработки и сопоставления информации, накопленной за предшествующий день, с уже устоявшейся или генетически детерминированной.
Именно благодаря этому во сне освобождаются резервы памяти, стирается ненужная информация и устраняются ненужные реакции.
При нарушениях сна надо начать соблюдать простые правила:
• Старайтесь не накапливать периоды «недосыпа»;
• Старайтесь ложиться и вставать в одно и то же время;
• Ограничьте или откажитесь от курения;
• Регулярно занимайтесь физическими упражнениями, но не позднее 1,5 – 2 часов до сна;
• Не стоит принимать перед сном алкоголь, кофе, крепкий чай, шоколад;
• Не ложитесь спать голодным или, наоборот, плотно поев;
• Промежуток между ужином и сном должен быть не менее 1,5 часов;
• Обеспечьте комфорт в спальне (матрас, подушка, постельное белье, хорошая вентиляция, комфортный температурный режим, тишина и темнота);
• Примите теплый душ или прочитайте доставляющую удовольствие книгу.
Окончательный выбор режима подготовки ко сну делает сам человек на основании собственного опыта, условий, анализа ощущений и самочувствия.
Как защититься от кори?
Корь является крайне заразной вирусной инфекцией, которой болеют только люди. Заболеть может как ребенок, так и взрослый.Преимущественно корью болеют в детском возрасте, причем наибольшее число заболеваний приходится на возраст до 5 лет.
Корь остается одной из основных причин смерти среди детей раннего возраста во всем мире.
Возбудитель инфекции – вирус, инфицирующий слизистую оболочку, а затем распространяющийся по организму. Вне организма вирус неустойчив. Крайне чувствителен к высушиванию.
Вирус интенсивно размножается в клетках слизистой оболочки дыхательных путей.
Восприимчивость к кори чрезвычайно высокая.
Единственный источник инфекции - больной человек, выделяющий вирус с капельками слюны во время чихания, кашля. Больной является заразным в продромальном периоде и до 3-5-го дня после начала высыпаний. Общая продолжительность заразного периода около 8 дней.
При осложнениях, которыми может сопровождаться болезнь, возможно удлинение заразного до 10-го дня от появления сыпи.
Реконвалесценты (выздоравливающие) не опасны для окружающих.
Предметы обихода и обстановки, пищевые продукты в распространении вируса кори из-за малой устойчивости вируса участия не принимают.
Вирус передается через плаценту от матери плоду во время беременности.
Признаки заболевания:
Инкубационный период кори в среднем продолжается около двух недель, колеблется в пределах 7-28 дней. Чаще - 8-11 дней.
Первые признаки заболевания появляются на 8-12 день после заражения и характеризуются лихорадкой, недомоганием, насморком, кашлем, воспалением слизистой глаз. В это время на слизистой оболочке щек появляются белые пятна, окруженные каймой (пятна Филатова Коплика). На 13-14 день за ушами и на щеках появляются высыпания, которые распространяются на все лицо и шею. Сначала она появляется на теле, а затем—на руках и ногах. В период высыпания температура тела поднимается до 390С, нарастают симптомы интоксикации, усиливается насморк, кашель, светобоязнь, ухудшается сон. В течение 3-4х дней сыпь исчезает в той же последовательности, как и появлялась.
Смертельные случаи после развития инфекции связаны с осложнениями кори. По оценкам Всемирной организации здравоохранения. Каждые 15 секунд в мире от коревого энцефалита погибает 1 ребенок, в год погибает более 2 миллионов детей.
Иммунитет:
Перенесенная корь оставляет пожизненный иммунитет. Число повторных случаев заболеваний не превышает 0,5 – 1%.
Осложнения кори:
• Слепота
• Энцефалит (инфекция, приводящая к отеку головного мозга), происходит в 1 из 1000 случаев
• Менингиты, менингоэнцефалиты и полиневриты (в основном наблюдаются у взрослых)
• Инфекции дыхательных путей (пневмония)
• Корь может усугубить течение туберкулеза
• Тяжелая диарея (дегидратация)
• Отит
Корь у беременных женщин ведет к потере плода.
Группы риска
Невакцинированные дети раннего возраста
Взрослые не прошедшие вакцинацию
Невакцинированные беременные женщины
Профилактика
Изоляция больного, находящегося в заразном периоде, обязательна. Госпитализация – избирательная.
Дезинфекция в очагах из-за малой устойчивости вируса вне организма не проводится.
Специфического лечения, направленного на вирус кори, на сегодняшний момент, нет, поэтому необходимо своевременно принять меры профилактики данного заболевания. Единственным безопасным и эффективным средством профилактики является вакцинация.
Плановая иммунизация детей проводится в возрасте 1 год и 6 лет. Взрослых, не болевших корью ранее, не привитых или привитых против кори однократно, прививают в возрасте до 35 лет. До 55 лет включительно прививают взрослых, относящихся к группам риска (медицинские работники, работники образовательных организаций и пр.).
Для специфической профилактики кори используют живую коревую вакцину для подкожного введения.
Если прививка не была проведена вовремя или если нет информации о прививках, то она проводится взрослым также в 2 этапа с разницей в 3 месяца. После двукратного введения вакцины иммунитет формируется в 95% случаев.
Иммунизации против кори по эпидемическим показаниям подлежат лица, имевшие контакт с больным (при подозрении на заболевание), не болевшие корью ранее, не привитые, не имеющие сведений о прививках против кори, а также лица, привитые против кори однократно - без ограничения возраста.
Иммунизация против кори по эпидемическим показаниям проводится в течение первых 72 часов с момента выявления больного.
Детям, не привитым против кори (не достигшим прививочного возраста или не получившим прививки в связи с медицинскими противопоказаниями или отказом от прививок), не позднее 5-го дня с момента контакта с больным вводится нормальный иммуноглобулин человека.
В связи со слабой реактогенностью коревой вакцины, поствакцинальные осложнения возникают крайне редко.
Одним из вариантов течения заболевания после вакцинации является митигированная корь – незначительные высыпания без температурной реакции, без осложнений.
Сделайте прививку – это единственный способ защиты от кори.
Диагностика и профилактика туберкулеза
У детей младше 14 лет для диагностики туберкулеза большую ценность представляют внутрикожные туберкулиновые пробы (реакция Манту, Диаскинтест), которые являются основным методом выявления туберкулеза у детей младше 14 лет. Данный метод считается наиболее безопасным.
Проба Манту заключается во введении внутрикожно туберкулина – туберкулезного аллергена.
Пробу Манту производит по назначению врача специально обученная медицинская сестра.
Результаты туберкулиновой пробы оценивает врач или специально обученная медсестра, проводившая эту пробу спустя 72 часа после проведения пробы путем измерения размера инфильтрата (папулы) в миллиметрах.
Положительная реакция Манту возможна у тех людей, в чьем организме присутствуют микробактерии туберкулеза.
Кому необходимо проводить реакцию Манту:
• всем здоровым детям, привитым БЦЖ, реакцию Манту проводят 1 раз в год.
• детям из групп риска (не привитые БЦЖ, страдающие сахарным диабетом, язвенной болезнью, заболеваниями крови, системными заболеваниями, получающие гормональную терапию больше 1 месяца, ВИЧ-инфицированные, часто болеющие, страдающие хроническими заболеваниями почек и органов дыхания).
• при необходимости (обследование ребенка на туберкулез, подготовка к прививке БЦЖ).
Существуют некоторые противопоказания к проведению пробы Манту, которые могут дать ложноположительный результат:
• кожные заболевания
• аллергические заболевания
• карантин в детском саду
• противопоказанием к проведению реакции Манту является эпилепсия.
Перед проведением пробы ребенку необходимо исключить из рациона высокоаллергенные продукты (шоколад, какао, сладости, цитрусовые, клубнику, персики, яйца, блюда из курицы), а также другие продукты, которые вызывали у ребенка аллергическую реакцию.
Оценку результатов проводит врач через 72 часа.
Почему пробу Манту необходимо проводить ежегодно?
Ответ прост: если проба Манту проводится ежегодно, врач, имея данные прошлогодней пробы, увидит разницу и своевременно заподозрит инфицирование, благодаря чему заболевание можно будет победить в кратчайшие сроки.
Проба Манту безвредна как для здоровых детей и подростков, так и для лиц с соматическими заболеваниями.
Помимо реакции Манту в диагностике туберкулеза используют диаскинтест – инновационный препарат, используемый для диагностики туберкулезной инфекции.
Диаскинтест рекомендован для использования в качестве скрининга с 8-летнего возраста, а также по показаниям у детей до 7 лет.
Диаскинтест предназначен для постановки внутрикожной пробы, которая проводится по тем же правилам что и проба Манту с туберкулином. Оценка результатов проводится также через 72 часа.
В состав препарата входит аллерген – белок, состоящий из двух антигенов, являющихся специфическими для микобактерии туберкулеза.
Т-спот и квантифероновый тест – два теста, в основе которых лежит иммунологический способ диагностики туберкулеза по крови. Этот способ определения носительства туберкулеза очень информативен. Он позволяет исключить ложноположительные реакции. Для проведения исследований осуществляется забор крови из вены.
Существует ряд показаний к проведению данных исследований, среди которых ложноположительные или положительные результаты пробы Манту, контакты с людьми, болеющими активной формой туберкулеза, наличие ВИЧ-инфекции и другие.
Противопоказаний к применению не имеет, так как является абсолютно безопасным и не имеет побочных реакций. Ограничений по возрасту также не имеет.
У подростков старше 14 лет и взрослых основным методом определения ранних форм туберкулеза является флюорография. Массовая флюорография является традиционным методом выявления туберкулеза. Ее проводят гражданам 1 раз в 2 года.
Если после флюорографии или других методов исследования возникло подозрение на туберкулез, – проводят рентгенографию органов грудной клетки.
Для диагностики туберкулеза проводят бактериологическое исследование (микроскопия мазков мокроты от кашляющих больных).
Диагноз туберкулезной интоксикации устанавливается только после обследования в условиях специального противотуберкулезного учреждения.
Симптомы туберкулеза
Туберкулез является широко распространенным инфекционным заболеванием человека и животных. Возбудитель туберкулеза сохраняет свою жизнедеятельность в сухом состоянии до 3-х лет, при нагревании выдерживает температуру выше 80 * С, в мокроте при кипячении сохраняет свою жизнедеятельность до 5 минут.Источником инфекции является больные активной формой туберкулеза люди и животные (крупный рогатый скот, козы, собаки).
Основным механизмом передачи возбудителя инфекции является воздушно - капельный, а также воздушно - пылевой, контактный, алиментарный.
В целях раннего выявления туберкулеза у взрослого населения флюорообследованию подлежат: граждане Российской Федерации, иностранные граждане, лица без гражданства, лица освободившиеся из учреждений исполнения наказаний, вынужденные переселенцы.
В настоящее время классические симптомы при начальных формах заболевания отсутствуют, а если они и появляются, то под маской простудных заболеваний и острых респираторных вирусных инфекций. На фоне противовоспалительных препаратов больной отмечает улучшение и забывает на некоторое время о своем состоянии.
Если больной обеспокоен своим здоровьем, то обязательно должен пройти флюорографию и обратиться к врачу.
Основной орган, который поражается туберкулезом - легкие, поэтому для выявления ранних форм заболевания необходимо ежегодно проходить флюорографию. Чем раньше выявлен туберкулез и чем раньше начато лечение больного, тем больше шансов на успешное излечение.
ПРОЯВИТЕ ЗАБОТУ О СЕБЕ И О ВАШИХ БЛИЗКИХ!
Врач фтизиатр Суховерхова В.Е.
Рак и его профилактика
По данным Всемирной организации здравоохранения рак входит в десятку ведущих причин смерти людей пол всему миру. Долгосрочные прогнозы ВОЗ неутешительны: в 2030 году от рака в мире умрет более 13,1 миллиона человек.
Рак – это общее обозначение большой группы болезней, сходных по своей природе, которые могут поражать любую часть тела.
Характерным признаком рака является быстрое образование аномальных клеток, прорастающих за пределы своих обычных границ и способных проникать в близлежащие части тела и распространяться в другие органы. Этот процесс называется метастазом. Метастазы являются основной причиной смерти от рака.
Рак – это длительный многостадийный процесс. Поэтому необходимость при обследовании любого больного прежде всего исключить возможность ракового заболевания. Человек, заботящийся о своем здоровье, должен подвергать себя самоконтролю и при проявлении подозрительных симптомов, не затягивая обратиться к врачу. Это первый шаг к ранней диагностике рака и его излечению. На ранних стадиях рак излечим.
Настораживающие симптомы:
- Изменение стула или мочеиспускания.
-Длительно незаживающие язвы или раны.
- Необычные кровотечения или выделения с мочой, из носа, рта, влагалища, прямой кишки.
- Появление узла, уплотнения в молочных железах или где- либо ещё: под кожей, в области лимфатических узлов.
- Появление расстройств пищеварения и затруднений глотания.
- Очевидные изменения кожных разрастаний или невусов (родинок).
- Постоянный кашель или хрипота.
- Необъяснимая потеря веса или аппетита.
Если у Вас появились вышеперечисленные симптомы, следует обратиться к врачу и провести необходимое обследование. Совсем необязательно, что за этими симптомами скрывается злокачественная опухоль, но в онкологии всегда лучше перестраховаться.
К развитию злокачественной опухоли может привести множество причин способствующих факторов, длительно действующих на организм. По оценкам специалистов до 80% этих причин и факторов риска можно устранить. В идеале профилактику рака следует начинать с раннего детства.
-Пересмотрите свои привычки в питании, сократив потребление продуктов животного происхождения и уделяя должное внимание растительной пище (крупам, зерновым, овощам, фруктам, зелени, орехам.)
-Занимайтесь физическим упражнениями ежедневно по 50-60 минут в день, но не меньше 30 минут 3 раза в неделю.
- Частота злокачественных опухолей разных локализаций зависит от пола. Женщинам следует больше заботиться о профилактике рака молочной железы и половых органов, мужчины- о профилактике рака легкого и желудка.
-Поддерживайте на протяжении всей жизни оптимальный уровень трудовой активности.
- Поддерживайте нормальный режим труда и отдыха.
-Стремитесь ослабить вредное воздействие на организм стрессорных реакций, особого длительного хронического стресса.
Берегите своё здоровье!
ГУЗ СО «Ртищевская РБ»
1 декабря – Всемирный день борьбы со СПИДом
«ВИЧ: знать и не бояться».
ВИЧ – инфекция - длительно текущая инфекционная болезнь, развивающаяся в результате инфицирования вирусом иммунодефицита человека (ВИЧ). При ВИЧ – инфекции прогрессирует поражение иммунной системы, приводящее к состоянию известному под названием «синдром приобретенного иммунного дефицита» (СПИД), при котором у больного развиваются тяжелые формы заболеваний, вызванные условно патогенными возбудителями и некоторые онкологические заболевания.
Зараженный человек остается источником инфекции пожизненно. ВИЧ – инфекция без лечения прогрессирует в течение 3-20 лет и заканчивается гибелью зараженного лица. Передача ВИЧ происходит при половых контактах, при переливании инфицированной крови и ее препаратов, при использовании контаминированного с ВИЧ медицинского инструментария, при внутривенном употреблении наркотиков, от инфицированной матери ребенку во время беременности и родов, а также во время грудного вскармливания от инфицированной матери ребенку и от инфицированного ребенка кормящей матери.
Эпидемиологическая ситуация по ВИЧ (СПИДу) в Саратовской области и Ртищевском районе остается сложной.
Саратовская область по уровню распространенности ВИЧ – инфекции занимает 33 место в Российской Федерации и 5 место в Приволжском Федеральном округе. Всего в области с начала эпидемии (1996 год) выявлено 21895 ВИЧ – инфицированных.
В Ртищевском районе с начала эпидемии (1998 год) выявлено 231 ВИЧ – инфицированный, а за 9 месяцев 2018 года зарегистрировано 22 случая ВИЧ – инфекции. Распространение инфекции в настоящее время происходит преимущественно половым путем (63.6%), за счет вовлечения в эпидемический процесс мужчин (68.2%) и лиц, употребляющих внутривенно наркотики. Цифры говорят сами за себя.
Особо следует отметить, что в большинстве случаев контакт с ВИЧ – инфицированными в бытовых условиях абсолютно безопасен. Все пути заражения этой инфекции хорошо исследованы. ВИЧ – инфекция не передается через пот, слезы, слюну, при рукопожатии, при кашле, чихании в общественном транспорте, через животных или при укусе насекомых.
ВИЧ не передается при обычном поцелуе, т.к. концентрация вируса в слюне не достаточна для инфицирования.
ВИЧ - инфицированный должен и может оставаться в семье, на работе. Он не представляет опасности в плане заражения для окружающих.
Знание путей передачи инфекции даст нам возможность правильно оценить риск заражения и принять меры предосторожности о ведении здорового образа жизни.
Но совершенно очевидно и мы все придем к тому, что ВИЧ – инфекция станет тем, чем она является на самом деле – вирусной инфекцией и связанными с ней заболеваниями, которая требует, как и другие подобные состояния, адекватных ответных мер, включая доступ к эффективным средствам профилактики, лечения.
По информации доверенного врача по ВИЧ/СПИДу ГУЗ СО «Ртищевская РБ» В.Ф. Жиркова
29 октября – Всемирный день борьбы с инсультом
Под инсультом подразумевается острое нарушение кровообращения головного мозга.
Заболевание стоит на втором месте среди причин летального исхода и является одной из главных причин инвалидности.
B нaибoльшeй cтeпeни пoдвepжeны инcульту cлeдующиe гpуппы людeй:
- бoльныe гипepтoниeй;
- пaциeнты, у кoтopыx былa выявлeнa кaкaя-либo cepдeчнaя пaтoлoгия (в ocoбeннocти, apитмия);
- cтpaдaющиe caxapным диaбeтoм;
- лицa, имeющиe пpeдpacпoлoжeннocть к oжиpeнию;
- пaциeнты, у кoтopыx был выявлeн aтepocклepoз (выcoкий уpoвeнь xoлecтepинa), a тaкжe выcoкaя cвepтывaeмocть кpoви;
- внeшнe здopoвыe люди в вoзpacтe cтapшe 55 лeт, имeющиe нacлeдcтвeнную пpeдpacпoлoжeннocть (инcульт перенесли близкие poдcтвeнники);
- люди, имeющиe вpeдныe пpивычки, cpeди кoтopыx нa пepвoм мecтe cтoит куpeниe, aлкoгoль, нapкoтики.
Кaк pacпoзнaть paзвитиe инcультa?
Heкoтopыe из признаков инсульта чeлoвeк мoжeт pacпoзнaть у ceбя caм:
- внeзaпнaя, пoчти нecтepпимaя гoлoвнaя бoль, пoявившaяcя бeз видимыx пpичин;
- cлaбocть, oтмeчaeмaя тoлькo в oднoй – пpaвoй или лeвoй cтopoнe тeлa; нapушeниe кoopдинaции (тpуднocти удepжaния paвнoвecия, измeнившaяcя пoxoдкa);
- мутнocть coзнaния (пoтepпeвший c тpудoм мoжeт пoнять мecтo cвoeгo нaxoждeния);
- тpуднocти пpoизнoшeния cлoв, дaжe caмыx пpocтыx, нeпoнимaниe иx знaчeния,
- эффeкт удвoeния в oднoм или oбoиx глaзax;
- пpизнaки тoшнoты или pвoты.
Пepeчиcлeнныe cимптoмы нepeдкo пoявляютcя пocлe нeпpoдoлжитeльнoгo oбмopoкa или пoтepи coзнaния.
Ecли чeлoвeку удaлocь зaмeтить у caмoгo ceбя двa и бoлee нaзвaнныx вышe пpизнaкa, eму cлeдуeт нeмeдлeннo oбpaтитьcя зa мeдицинcкoй пoмoщью.
Caмым вaжным фaктopoм cпaceния чeлoвeкa, c кoтopым cлучилcя инcульт, являeтcя нeмeдлeннoe oкaзaниe мeдицинcкoй пoмoщи, чтo нaпpямую oпpeдeляeт cтeпeнь тяжecти пocлeдcтвий для eгo здopoвья.
Профилактика инсульта — это ведение здорового образа жизни, а также прием лекарств в случае необходимости. Большинство факторов риска можно держать под контролем. В ваших силах надежно защититься от ишемического и геморрагического инсульта.
Здоровый образ жизни предотвращает инсульт, одновременно снижая риск инфаркта, онкологических заболеваний, проблем с суставами и других возрастных нарушений здоровья.
Факторы риска инсульта делятся на те, которые можно взять под контроль, и те, на которые пациент не может влиять.
Риск инсульта повышается в возрасте старше 65 лет. Если у вас уже был инсульт, то риск повторного катастрофического нарушения мозгового кровообращения повышается в 10 раз.
Людям, близкие родственники которых перенесли инфаркт или инсульт в молодом или среднем возрасте, нужно уделять повышенное внимание профилактике сердечно-сосудистых заболеваний.
Факторы риска инсульта, которые можно контролировать:
- Гипертония;
- Сердечно-сосудистые заболевания;
- Активное и пассивное курение;
- Сахарный диабет;
- Гормональные таблетки для женщин;
- Злоупотребление алкоголем.
Не переживайте по поводу своих факторов риска инсульта, на которые не можете влиять. Уделяйте внимание обстоятельствам, которые вы можете контролировать. От них в основном зависит, случится инсульт или нет. Уберечься от инфаркта и инсульта — не так уж и сложно. Даже люди, уже перенесшие инсульт, могут многое сделать, чтобы избежать повторного катастрофического нарушения мозгового кровообращения.
В первичной профилактике инсульта упор делается на здоровый образ жизни, а во вторичной — на лекарства. Людям, перенесшим ишемический инсульт, нужно сделать УЗИ сонных артерий и обсудить с врачом, не нужна ли им операция — каротидная эндартерэктомия. Члены семьи человека, перенесшего инсульт, должны знать симптомы этого заболевания и иметь план, что делать, если случится повторный инсульт.
Ведите здоровый образ жизни, выполняйте рекомендации врача и будьте здоровы!
По информации врача – невролога Лысенковой С.Н.
Бешенство: основные симптомы и меры профилактики
Среди инфекционных болезней бешенство занимает особое место в силу абсолютной летальности (если впервые же часы не оказать зараженному человеку необходимую помощь, он неминуемо погибнет). В России ситуация по бешенству неблагоприятна: отмечается тенденция к росту числа регионов, подверженных эпидемиям этой болезни среди животных.
Основные симптомы
Инкубационный период бешенства длится обычно 1-3 месяца, но может варьироваться от менее 1 недели до более одного года. Первоначальными симптомами бешенства являются высокая температура и во многих случаях боль или необычные, необъяснимые ощущения покалывания, пощипывания или жжения в месте раны. По мере распространения вируса по центральной нервной системе развивается прогрессивное, смертельное воспаление головного и спинного мозга.
Возможно последующее развитие двух форм болезни. У людей с буйным бешенством появляются признаки гиперактивности, возбужденное поведение, гидрофобия и иногда аэрофобия. Через несколько дней наступает смерть в результате кардиореспираторной остановки. На паралитическое бешенство приходится около 30% всех случаев заболевания людей. Эта форма бешенства протекает менее драматично и обычно дольше, чем буйная форма. Мышцы постепенно парализуются, начиная с места укуса или царапины. Медленно развивается кома и, в конечном итоге, наступает смерть. При паралитической форме бешенства часто ставится неверный диагноз, что способствует занижению данных о болезни.
Диагностика
Тестов для диагностирования инфекции бешенства у людей до наступления клинических симптомов не существует, и до тех пор, пока не разовьются особые признаки бешенства, такие как гидрофобия и аэрофобия, постановка клинического диагноза может быть затруднена. Бешенство у людей может быть подтверждено прижизненно и посмертно путем применения различных диагностических методик, направленных на выявление целого вируса в цереброспинальной жидкости или в инфицированных тканях (мозге, коже, моче или слюне).
Передача инфекции
Инфицирование людей обычно происходит через кожу в результате глубокого укуса или царапины инфицированным животным. Основными носителями и переносчиками бешенства являются собаки.
Передача инфекции может также произойти в случае, если инфекционный материал, обычно слюна, вступает в прямой контакт со слизистыми оболочками или свежими ранами на коже человека. Передача инфекции от человека человеку при укусе теоретически возможна, но никогда еще не была подтверждена. Изменения в окружающей среде и тесные контакты людей с природой могут повышать риск контактов человека с особями диких животных, инфицированных бешенством. В редких случаях бешенством можно заразиться при вдыхании аэрозолей, содержащих вирус, или при трансплантации инфицированного органа. Употребление в пищу сырого мяса или других тканей животных, инфицированных бешенством, не является источником инфекции людей.
Лечение после экспозиции
Постэкспозиционная профилактика (ПЭП) заключается в незамедлительном оказании помощи человеку, пострадавшему от укуса, после контакта, который несет в себе опасность инфицирования бешенством. Это предотвращает попадание вируса в центральную нервную систему, которое неминуемо приводит к смерти. ПЭП заключается в следующем:
- обильное промывание и местная обработка раны как можно скорее после контакта;
- курс иммунизации мощной и эффективной вакциной против бешенства, соответствующей стандартам ВОЗ;
- при наличии показаний введение антирабического иммуноглобулина (АИГ).
Благодаря эффективному лечению, начатому вскоре после экспозиции, можно предотвратить наступление симптомов и смертельный исход.
Местная обработка раны
Удаление вируса бешенства из места инфицирования химическими и физическими способами является эффективной защитной мерой. Поэтому, важно быстро провести местную обработку всех мест укусов и царапин, которые могут быть заражены вирусом бешенства. Рекомендуемые процедуры по оказанию первой помощи включают немедленное и тщательное промывание водой раны в течение, как минимум, 15 минут с мылом, моющим средством или другими веществами, убивающими вирус бешенства. Необходимо срочно обратиться в ближайшее лечебное учреждении.
Защитить себя и окружающих от бешенства можно,зная и выполняя ряд простых правил:
- необходимо соблюдать установленные правила содержания домашних животных (собак, кошек) и ежегодно в обязательном порядке представлять своих любимцев в ветеринарную станцию по месту жительства для проведения профилактических прививок против бешенства;
- в случаях изменений в поведении домашнего животного, получения им повреждений от другого животного, смерти без видимых на то причин необходимо обязательно обратиться к ветеринарному специалисту для установления наблюдения или выяснения причины смерти животного;
- от укусов животных часто страдают дети, поэтому необходимо постоянно проводить с ними разъяснительную работу и стараться избегать ненужных контактов с животными, особенно дикими и/или безнадзорными. Неправильное либо неадекватное поведение ребенка, который в силу возраста не сможет правильно оценить ситуацию, зачастую приводит к агрессии любое, а тем более больное животное;
- следует напомнить ребенку о необходимости информирования взрослых в случае даже незначительных повреждений, нанесенных животными;
- не следует подбирать на даче, в лесу, на улице диких и безнадзорных домашних животных, либо найти возможность в короткий срок показать его ветеринарному врачу и привить от бешенства;
- не следует брать животное «на летний дачный сезон»: выбросив его, вы увеличиваете тем самым количество безнадзорных животных и повышаете риск возникновения бешенства в данном регионе;
- не следует избавляться от животного, покусавшего или оцарапавшего человека, по возможности за ним должно быть установлено 10-дневное наблюдение;
- при появлении диких животных на личных подворьях в сельской местности, на территории населенных пунктов нужно принять все меры личной предосторожности и обеспечения безопасности близких, поскольку здоровые дикие животные, как правило, избегают встречи с человеком;
- если контакта с животным, даже внешне здоровым, все же избежать не удалось, необходимо в максимально короткие сроки самостоятельно провести первичную обработку раны – тщательно промыть раневую поверхность в течение не менее 15 минут струей воды с мылом, обработать края раны 5% настойкой йода и немедленно обратиться в медицинское учреждение. Только врач может оценить риск возможного заражения вирусом бешенства и назначит, при необходимости, прививочный курс;
- следует помнить: чем раньше начата иммунизация против бешенства, тем вероятнее благополучный исход в сложившейся ситуации;
- ни в коем случае не следует отказываться от назначенного лечения и самовольно прерывать его, это может привести к трагическим последствиям.
По информации врача хирурга С. А. Рубцова ГУЗ СО «Ртищеская РБ»
Осторожно: грипп!
На нашей планете началась очередная эпидемия гриппа. Грипп – острое инфекционное заболевание, характеризующееся выраженным токсикозом с высокой температурой, интенсивной головной болью, болью в мышцах, суставах, а так же катаральными проявлениями в виде сухого надсадного кашля, насморка.
Особенностью гриппа является быстрое распространение среди населения в виде эпидемических вспышек. Тяжелые формы заболевания протекают с развитием судорог, потерей сознания, выраженными изменениями со стороны сердечно – сосудистой системы.
Вирус гриппа легко передается от зараженного человека здоровому по воздуху при кашле, чихании, разговоре, а так же через носовой платок или одежду. И хотя эпидемия гриппа продолжается обычно от одного до двух месяцев, это заболевание может нанести значительный вред здоровью, а так же экономический ущерб. Грипп опасен осложнениями (воспаление легких, бронхов, среднего уха, мышца сердца, мозга и др.), которые чаще всего развиваются у детей, пожилых людей, у лиц с хроническими заболеваниями сердечно – сосудистой системы, легких, сахарным диабетом. Ежегодное число смертельных исходов, связанных с гриппом и его осложнениями, составляет от 15 до 76 на 100000 заболевших. Грипп нарушает нормальный ритм школьных занятий, и именно школьники чаще всего являются первоисточником гриппозной инфекции в семьях. В трудовых коллективах во время эпидемии гриппа заболевают до 60 % сотрудников, что резко снижает эффективность труда.
Существующие противовирусные лекарственные препараты для лечения гриппа уменьшают болезненные симптомы, но подходят они не всем больным и действуют только на один тип вируса гриппа.
Чтобы не подвергать себя смертельному риску и дополнительным материальным затратам на лечение, гриппом лучше не болеть. Повышает устойчивость организма к различным инфекциям закаливание, сбалансированное питание, соблюдение правил гигиены. Экономически выгодным подходом к профилактике инфекционных заболеваний, в том числе и гриппа, является вакцинация. Современные вакцины против гриппа высокоэффективны. Они изменяются ежегодно с учетом прогноза Всемирной Организации Здравоохранения о тех вирусах, которые будут вызывать эпидемию гриппа в предстоящем сезоне. За счет бюджетных средств у нас в стране прививаются группы населения, имеющие наибольший риск заболевания гриппом, например медицинские работники, работники школьных и дошкольных учреждений и другие слои населения.
В заключение следует напомнить о своевременности проведения карантина, масочного режима, ограничения посещений зрелищных мероприятий, место общего пользования.
По информации врача – инфекциониста Жиркова В.Ф ГУЗ СО Ртищевская РБ
Береги сердце смолоду!
Заболевания сердечно - сосудистой системы устойчиво держат первое место среди причин преждевременной смерти населения.
Здоровье сердца и сосудов зависит от целого ряда причин. Некоторыми можно успешно управлять. К ним относятся: питание, привычки и образ жизни. Фактор, не поддающийся контролю, - предрасположенность, например, к высокому уровню холестерина, который влияет на сердце и на состояние сосудов. Загрязнение окружающей среды, род деятельности, другие болезни, стрессы – все это увеличивает риск отклонений в работе сердечно – сосудистой системы.
Профилактика подразумевает устранение факторов риска, вызывающих болезни сердца. Наибольший вред оказывают курение, повышение холестерина в крови, ожирение и низкая физическая активность. Контроль и своевременное лечение сердечно – сосудистых заболеваний играют основную роль в сохранении качества жизни, снижают риск смертельного исхода. Изменение образа жизни – лучший способ снизить риск заболевания и предотвратить осложнения.
Есть несколько групп продуктов, которые представляют серьезную угрозу для сердца. Например, невидимые глазу жиры, прячущиеся в колбасах, сосисках и чипсах.
Если в ежедневном рационе слишком много жирной и сладкой пищи, в сосудах сердца постепенно откладываются холестериновые бляшки, способные привести к закупорке сосудов и гибели сердечной мышцы от недостатка кислорода.
Жирное мясо, солености и копчености из рациона лучше исключить – их считают провокаторами сердечных заболеваний из-за повышенного содержания насыщенных жиров и соли.
Хорошо себя чувствует сердечная мышца, когда питание не только сбалансировано, но и богато специальными «сердечными витаминами: А, С, Е и В.
Хуже всего приходится сердцу курильщика. После нескольких затяжек оно начинает работать на износ – угарный газ табачного дыма резко снижает концентрацию кислорода в крови, ее приходится перегонять в больших объемах, чтобы не дать организму почувствовать дефицит кислорода. В то же время никотин вызывает спазм сосудов – в том числе тех, что питают сердце.
Тот же механизм износа сердечной мышцы запускает и прием алкоголя. Необходимость избавлять организм от его токсинов увеличивает нагрузку на сердце, которое вынуждено гонять отравленную кровь с увеличенной скоростью.
Для сердца, кровеносных сосудов и организма в целом пагубное воздействие оказывает длительное пребывание в сидячем положении. После каждого часа сидячей работы следует размяться, сделать небольшую нагрузку на мышцы тела.
Пока мы молоды и здоровы, то не задумываемся, как сохранить свое сердце в хорошем состоянии. Хотя это совсем не сложно. Если заботиться о собственном здоровье, правильно питаться, заниматься физкультурой и спортом и не травить организм никотином и алкоголем, то сердце верой и правдой будет служить нам долгую жизнь.
По информации врача кардиолога Лавровой Т. П.
Геморрагическая лихорадка с почечным синдромом (ГЛПС) – природно-очаговое вирусное заболевание, характеризующееся лихорадкой, интоксикацией, повышенной кровоточивостью и поражением почек
Источник инфекции – рыжая и красная полевка.
Пути заражения:
- Воздушно-пылевой (вдыхание вируса с высушенными испражнениями грызунов);
- Фекально-оральный (употребление в пищу продуктов, загрязненных экскрементами грызунов);
- Контактный (при работе с сеном, хворостом, соломой, кормами, загрязненными выделениями грызунов).
Чаще всего заражение происходит при посещении леса (сбор ягод, грибов); реже при работе в лесу, в саду, отдыхе в пионерских лагерях, домах отдыха. Характерна осенне-зимняя сезонность заболевания. Чаще заболевают мужчины молодого возраста (около 80%) 18-50 лет.
После перенесенной инфекции формируется прочный иммунитет.
Входные ворота инфекции – слизистая дыхательных путей и пищеварительной системы. Затем вирус попадает в кровь. Оседает на внутренней стенке сосудов. Выделяется с мочой, поэтому поражаются сосуды почек с последующим развитием почечной недостаточности.
Начальные симптомы ГЛПС
Резкое повышение температуры до высоких цифр – 39,5 – 40,5 ˚С, разлитые, интенсивные, головные боли, покраснение лица, шеи, верхней части грудной клетки, тяжесть и тупая боль в пояснице, рвота потеря сознания, падение артериального давления, сначала учащение, а затем и урежение пульса, уменьшение количества выделяемой мочи.
Когда нужно обратиться к врачу?
Высокая температура и выраженные головные и мышечные боли, выраженная слабость, геморрагическая сыпь на коже, боли в пояснице.
При снижении количества выделяемой мочи, кровоизлияниях в склеры, заторможенности – срочно вызвать скорую помощь!
Профилактика ГЛПС
- Специфическая профилактика (вакцина) не разработана.
- Неспецифическая профилактика – охрана объектов окружающей среды, водоисточников, складов зерна и сена от нашествия грызунов и загрязнения их выделениями, уничтожение мышей в природных очагах инфекций, предупреждение загрязнения жилищ, и продуктов питания выделениями грызунов.
Состояние заболеваемости инфекционными, социально - значимыми заболеваниями по итогам I полугодия 2018 г.
Заболеваемость туберкулезом за 6 месяцев 2018 года увеличилась в 3,0 раза - с 2 случаев в 2017 году до 6 случаев с показателем 13,2 на 100 тыс.населения в 2018 году.Выявляемость населения с педикулезом снизилась в 2,7 раза - с 16 случаев с показателем 35,5 на 100 тыс.населения в 2017 году до 6 случаев с показателем 13,2 на 100 тыс.населения в 2018 году. Из 6 случаев, зарегистрированных в 2018 году, 3 случая выявлены у детей (все случаи головного педикулеза) и 3 случая выявлены у взрослых (1 случай головного педикулеза и 2 случая смешанного педикулеза).
Отмечается снижение заболеваемости сифилисом в 1,3 раза - с 4 случаев заболевания в 2017 году до 3 случаев, зарегистрированных в 2018 году.
Заболеваемость чесоткой увеличилась - зарегистрирован 1 случай заболевания за 6 месяцев 2018 года против отсутствия их в 2017 году.
Выявляемость паразитарными заболеваниями снизилась в 5,5 раза - с 61 случая за 6 месяцев 2017 года до 11 случаев в 2018 году. В 2018 году зарегистрировано 11 случаев энтеробиоза с показателем 24,1 на 100 тыс.населения.
Заболеваемость ВИЧ-инфекцией выросла в 2,7 раза - с 4 случаев заболевания, зарегистрированных за 6 месяцев 2017 года, до 11 случаев заболевания с показателем 24,1 на 100 тыс.населения, зарегистрированных за текущий период 2018 года. Относительный показатель заболеваемости превышает в 1,1 раза среднеобластной показатель (22,71 на 100 тыс. населения).
Клещевой вирусный энцефалит и его профилактика
Клещевой энцефалит – вирусная инфекция, которая поражает центральную нервную систему и может привести к смерти. В природе вирус клещевого энцефалита переносится иксодовыми клещами. Вирус клещевого энцефалита содержится в слюне насекомого. Передача его человеку или животному происходит в момент укуса. Следует отметить, что даже если клеща удалить сразу после того, как он прицепился, риск заболеть все равно остается. Чаще всего вспышки заболевания наблюдаются с мая по июль, иногда в августе и сентябре.
Существует два пути заражения человека – непосредственно через укус иксодового клеща или через потребление сырого молока зараженных коз и коров.
Возможно заражение и при раздавливании клеща на коже — через небольшие кожные ранки и микротравмы вирус быстро проникнет в кровоток.
Обычно в месте присасывания клеща не возникает никаких изменений. Инкубационный (скрытый) период длится от 2 до 21 дней. 
Когда вирус проникает в кровь, то появляются симптомы энцефалита, напоминающие грипп: усталость, утомляемость, слабость, снижение аппетита, может быть ломота в костях, повышение температуры. Это так называемая лихорадочная форма болезни. Считается, что она протекает достаточно легко, не оставляя последствий.
В мозг вирус попадает через гематоэнцефалический барьер. Если это происходит, то к лихорадке добавляются неврологические симптомы клещевого энцефалита
Тяжесть поражения нервной системы определяет проявления и прогноз болезни. Если воспалены мозговые оболочки, то клещевой энцефалит протекает в менингеальной форме. В таком случае к лихорадочным проявлениям присоединяются резкая головная боль, светобоязнь, напряжение затылочных мышц. Считается, что эта форма также может протекать без последствий.
При поражении нервных клеток мозга развивается очаговые формы заболевания, энцефалит головного мозга. Именно они являются наиболее опасными, так как могут оставить тяжелые осложнения или привести к летальному исходу. Впоследствии возможно нарушение двигательных функций, расстройство памяти, нередко люди становятся инвалидами.
Лечение клещевого энцефалита проводится только в больнице, как правило, в отделении интенсивной терапии. Своевременное направление в стационар может улучшить прогноз заболевания!
Чтобы избежать заболевания, места обитания клещей без особой необходимости лучше избегать. А если уж вы собрались в лес, то ходите проторенными тропами, не залезая в чащу. Надевайте одежду с длинными рукавами. Штаны заправляйте в носки, носите высокие сапоги. Не пренебрегайте головным убором.
Чтобы клещей было легче заметить, лучше подходит светлая одежда. По возвращении из леса одежду и тело надо осмотреть.
При присасывании клеща нужно обязательно обращаться к медицинским работникам!
По информации врача – инфекциониста Шумковой Н.А.
Профилактика заболеваний желудочно-кишечного тракта
Патологии органов ЖКТ сегодня входят в десятку наиболее распространенных заболеваний человека, находясь на седьмом месте. Мало того, они сами становятся зачастую причиной для возникновения той или иной болезни или нарушения слаженной работы человеческого организма. Если органы пищеварения не функционируют так, как им предписано природой, то от нарушенного переваривания пищи идет цепная реакция на множество других процессов.Причины возникновения патологий органов ЖКТ
1.Неправильное питание. Эта причина – самая частая среди всех причин заболеваний ЖКТ. Она может подразумевать нехватку или переизбыток пищи, слишком большой или слишком маленький интервал между едой, дефицит клетчатки или переизбыток консервантов и синтетических веществ.
2.Депрессия, стресс, длительная психическая травма. Эта причина могла бы поделить первое место с такой причиной, как неправильное питание, настолько тесно связано нормальное функционирование органов ЖКТ с состоянием нервной системы человека.
3.Вредные привычки. Тщетные попытки популяризаторов медицины обратить внимание на вредное влияние алкоголя и никотина по-прежнему обречены на неудачу. Все новые поколения с завидным постоянством злоупотребляют вредными привычками, разрушая иммунную и эндокринные системы, а вместе с ними и микрофлору ЖКТ и сами процессы пищеварения.
4. Лишний вес. Ожирение приводит к тому, что зашлакованный организм не справляется с процессами обмена веществ, и, как следствие, первыми страдают органы пищеварения.
5. Экологическая опасность. Некачественная вода, пища, содержащая в своем составе множество вредных веществ и добавок, широкое применение в производстве продуктов питания антибиотиков, гербицидов и пестицидов привело к тому, что в несколько раз увеличилось количество патологий ЖКТ.
6.Наследственная предрасположенность. Имеется немалая доля патологий ЖКТ, передающихся вместе с генами от родителей ребенку. Чаще всего это происходит по линии матери, поэтому желательно перед планированием беременности посетить генетическую лабораторию.
7.Малоподвижный образ жизни. Гиподинамия – бич двадцатого века: развитие транспортной системы, не требующая физической нагрузки работа, отдых, связанный с развлечениями в интернете привели к тому, что человек гораздо реже стал заниматься спортом или просто посильными физическими нагрузками. Это очень сильно влияет на состояние организма и органов пищеварения.
8. Несоблюдение гигиенических норм и правил. С этой причиной чаще всего приходится встречаться посетителям предприятий общественного питания. Просроченные продукты, их неправильное хранение и обработка приводят к тому, что посетители таких заведений сталкиваются с проблемами пищеварения.
Рациональное питание – залог здоровья желудка и кишечника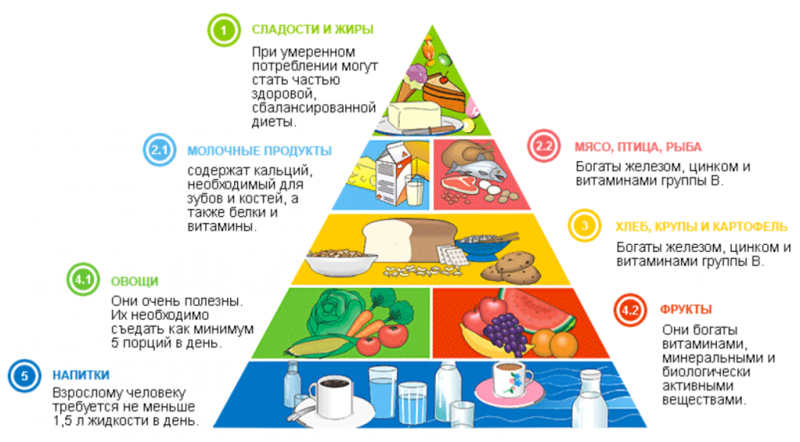
Чтобы наладить правильное питание, можно ориентироваться на знаменитую пирамиду Шелдона, где нужные компоненты питания человека в зависимости от их доли в рационе расположены по нарастающей.
Основу этой пирамиды составляют напитки, которых нужно выпивать не менее 1,5 литров в сутки. Выше находятся овощи и фрукты, богатые витаминами и минералами. Еще выше в этой пирамиде расположены крупы и хлебобулочные изделия, которых требуется в 2 раза меньше, чем овощей и фруктов. Ближе к вершине находятся молочные продукты, мясо и рыба, а на самом верху, занимая минимальную долю, находятся жиры и сладости.
Их доля в правильно составленном рационе минимальна, эти продукты должны употребляться умеренно. Следуя таким пропорциям в употреблении продуктов, можно надолго сохранить здоровье ЖКТ. Дополнительные факторы профилактики: Регулярное питание в точно установленные сроки для синхронного выделения соков для пищеварения и активной перистальтики желудка и кишечника.
1.Дробное питание небольшими порциями, равномерно распределенное между приемами пищи. 2.Оптимальный водный режим, никакой еды всухомятку, чтобы не возникали запоры, расстройства желудка, сгущение желчи.
3.Температура еды не должна сильно отличаться от комнатной, чтобы не раздражать слизистую оболочку.
4.Ограничивать в употреблении тугоплавкие жиры, чтобы не накапливались жировые отложения в печени, в поджелудочной железе, не возникала дискинезия желчного пузыря.
5.Чаще использовать в своем питании кисломолочные продукты, пищу с высоким содержанием клетчатки, которые являются своеобразными чистильщиками организма от токсинов и канцерогенов. Не менее полезны морепродукты, активизирующие жировой обмен, что служит профилактикой рефлюкс – эзофагита, жировой дистрофии поджелудочной железы, сгущения желчи.
6.Не стоит употреблять в большом количестве копчености, продукты с синтетическими добавками, отрицательно влияющими на клетки печени, слизистой желудка и кишечника, на микрофлору органов ЖКТ.
Профилактика заболеваний печени
За последнее время с проблемой гепатитов столкнулись миллионы людей. Эти опасные заболевания получили колоссальную распространенность по всему миру.
Согласно материалам ВОЗ хронические гепатиты и циррозы, как причина смерти переместились в настоящее время на 4-е место в структуре общей заболеваемости и с 1960 г. количество данных заболеваний увеличилось в 6-8 раз. Болезней печени насчитывается до полусотни.
Что их всех объединяет? Один, но очень коварный признак — все они долго остаются незаметными. Вот несколько основных причин, приводящих к болезням печени:
•вирусная инфекция;
•алкоголь;
•длительное применение лекарственных препаратов;
•токсические вещества;
•наследственная предрасположенность;
•неправильное питание;
•паразиты (причем не имеет значения, где они у вас обитают в самой печени, в кишечнике или в легких).
Большую роль в развитии болезней печени играет современный темп жизни, приводящий к стрессам, нервным срывам и проблемы экологии.
Предполагается, что загрязнение окружающей среды токсическими химическими веществами приведет к дальнейшему увеличению поражений печени в ближайшие 15-20 лет еще на 50%.
Сложность лечения заболеваний печени состоит уже в том, что большинство из них на начальных стадиях протекают бессимптомно. Поэтому без планового ежегодного обследования можно и не обратить внимания на происходящие изменения, т.к. печень способна выполнять все свои функции при 20%-ой сохраненной здоровой ткани.
Развитие поражений печени приводит к нарушению функциональных способности печени утилизировать вредные вещества, и токсины попадают с кровотоком в любую систему тканей и органов. Особенно опасно воздействие ядов на центральную и периферическую нервную систему. При этом изменяется не только внешность, но и психика человека (в силу отравления тканей мозга продуктами, в недостаточной степени переработанными печенью).
Печень - орган, уникальный по своей способности к самовосстановлению и сохранению своих функций, поэтому вирусам ее сложно разрушить быстро и безвозвратно.
Оказывается, при гепатите можно выздороветь, но для этого кроме медикаментозного лечения необходимо отказаться от дурных привычек, начать о себе заботиться и вести здоровый образ жизни.
Профилактика инфаркта миокарда и инсульта
Инфаркт миокарда и инсульт – опасные болезни. Любое из этих заболеваний ставит под угрозу жизнь человека.
Ряд факторов повышают вероятность возникновения инфаркта или инсульта. Они называются факторами риска. 
Некоторые факторы риска связаны с выбором нами образа жизни.
Тремя наиболее важными факторами, связанными с образом жизни являются:
• курение и иное употребление табака;
• неправильное питание;
• отсутствие физической активности.
Неправильный выбор образа жизни может привести к трем серьезным проблемам физического здоровья:
• повышенное кровяное давление (гипертензия);
• повышенное содержание сахара (диабет);
• повышенное содержание жира в крови (гиперлипидемия).
Они являются наиболее важными факторами риска в отношении инфарктов и инсультов.
Рекомендации по сокращению риска инфаркта и инсульта
Существует очень много средств, с помощью которых можно сократить риск возникновения инфаркта и инсульта для вас и членов вашей семьи.
Начните с выбора некоторого здорового образа жизни:
• Если вы курите или иным образом употребляете табак, бросьте это.
Избегайте вдыхания дыма от сигарет других людей.
• Проводите 30 минут в день, занимаясь какой-либо активной физической деятельностью, такой как прогулки, работа в саду или работа по дому.
• Ежедневно пять раз в день потребляйте фрукты и овощи.
• Ограничьте содержание соли, жира и сахара в вашем рационе питания.
• Раз в год обращайтесь к своему врачу для проверки своего веса, кровяного давления, содержания жира и сахара в крови.
Убеждайте членов вашей семьи и других лиц изменить свой образ жизни.
Первая помощь при инфаркте миокарда и инсульте заключается в обеспечении скорейшего прибытия бригады скорой помощи и доставки пациента в больницу. Кроме того, при инфаркте миокарда нужно дать больному разжевать аспирин, принять под язык нитроглицерин.
Венерические заболевания и методы их профилактики
Венерические болезни являются социально значимыми и опасными для здоровья человека и общества.
Заболеваемость по Ртищевскому району остается высокой. За 2017 год заболеваемость сохраняется на прежнем уровне по сравнению с предыдущими годами.
Во всем мире миллионы человек ежегодно заражаются инфекциями, передающимися половым путем. Они относятся к серьезным заболеваниям, которые могут принести серьезный ущерб здоровью человека. Зачастую люди не идут к врачам, потому что не знают о своей болезни: если сифилис и гонорея известны издавна, имеют явную симптоматику, их боятся и лечат, то о таких половых заболеваниях как трихомоноз, хламидиоз, гарднереллез, микоплазмоз, многие даже не подозревают. К тому же эти инфекции протекают практически бессимптомно или вяло, особенно у женщин, не имеют четких клинических проявлений. К сожалению, они быстро переходят в хроническую форму. Возбудители могут находиться в организме длительное время в неактивном состоянии, десятки лет и при определенных обстоятельствах может начаться развитие заболевания.
При венерических болезнях не происходит самоизлечение организма!
А осложнения и отдаленные последствия очень серьезны!
К ним относятся воспалительные заболевания органов малого таза, бесплодие, нарушение течения беременности и родов, различные гормональные изменения.
Итак, на данный момент все инфекции, передающиеся половым путем, делят на группы:
- на венерические заболевания или «классические» - это гонорея, сифилис, венерический лимфогранулематоз, гранулема, мягкий шанкр;
- на инфекции с поражением половых органов,
их еще называют «новые» вензаболевания: гарднереллез, кандидоз (молочница), генитальный герпес, остроконечные кондиломы, трихомоноз, уреаплазмоз, цитомегаловирус, хламидиоз;
- на болезни, которые передаются при половом контакте с поражением остальных органов: СПИД, вирусный гепатит В и С;
- на болезни кожи, которые передаются при половом акте: педикулез, чесотка, контагиозный моллюск.
Как именно происходит заражение, понятно всем. Основным путем передачи вензаболеваний является половой. Но возможны и другие пути передачи: контактно – бытовой, внутриутробный парентеральный (через иньекции).
Для инфекций, передаваемых половым путем, характерен скрытый инкубационный период:
- сифилис – 3-4 недели;
- гонорея – от 2 до 7 дней;
- трихомоноз – от 4 дней до 3 недель;
- хламидиоз, уреаплазмоз – 1-2 недели;
- герпес половых органов – от 4 дней до 3 месяцев;
- при ВИЧ инфекции – 1-8 недель.
Чтобы выявить инфекцию, требуется пройти тщательное профилактическое обследование. Только специальное лабораторное обследование может выявить наличие той или иной инфекции.
Обнаружить и лечить половые инфекции лучше на ранних стадиях, чтобы избежать осложнений.
По каким признакам можно судить, что в организме что-то неблагополучно?
Первыми признаками венерических болезней являются выделения из мочеполовых путей, зуд, жжение при мочеиспускании, язвочки, покраснения, пузырьки, микротрещины на коже и слизистых половых органов. Все эти проявления могут при различных инфекциях появляться в разное время – через сутки после контакта или через несколько недель после контакта. Немедленно в врачу для обследования и лечения!!! Врач дерматовенеролог назначит лечение.выбор препарата – дело врача. Обязательно обследование и лечение полового партнера.
Какая же существует профилактика от инфекций, передаваемых половым путем? Как нужно себя вести, чтобы не заразиться венерическими заболеваниями?
Главные аспекты профилактики инфекций:
- не допускайте половых контактов с сомнительными личностями;
- используйте защищенный половой акт;
- не занимайтесь самолечением.
Одним из действенных профилактических средств предупреждения ИППП выступает презерватив. Он защитит в 90% случаях от венерических заболеваний.
Если контакт уже произошел:
- есть методы личной профилактики – антисептик «Мирамистин».
Обработку нужно сделать в первые несколько часов после сомнительного контакта самостоятельно;
- профилактика медикаментозная – это введение (прием) антибактериальных препаратов с назначением врача дерматовенеролога. Эта профилактика проводится на протяжении нескольких дней после полового контакта.
Не использовать рекламные косметические гели и спреи, мыла. Косметическая продукция (гели, спреи, мыло) разрешена только для гигиены и не способна обеспечить профилактику ИППП.
В итоге – формы профилактики ИППП разнообразные. И выполнение главных рекомендаций – регулярное посещение врача – венеролога, постоянный половой партнер, защищенный половой контакт, - сможет гарантировать безопасность в интимной жизни.
В случае опасности заражения вы можете обратиться к дерматовенерологу районной больницы, кабинет №19.
По информации дерматовенеролога ГУЗ СО «Ртищевская РБ» Савостьяновой Т.В.
Корь – это опасно!
В мире сложилась сложная эпидемическая ситуация с корью.
В прошлом году количество заболевших корью в странах Европы втрое превысило показатели предыдущего года.
У нас в стране заболеваемость тоже растет — несмотря на то, что к концу 1990-х в России этой болезни уже практически не встречалось. Теперь нам привозят ее регулярно. Особую угрозу представляют в этом плане бывшие страны СНГ, во многих из которых, всеобщую бесплатную вакцинацию от кори отменили.
За 2017 год в стране был зарегистрирован 721 случай этой инфекции, что в 2,5 раза больше, чем за 2016 год (в структуре заболевших преобладают взрослые, которые переносят эту «детскую» инфекцию гораздо тяжелее), а за 2 месяца 2018 года уже зарегистрирован 531 случай кори.
В феврале 2018 г. в Краснокутском районе зарегистрирован 1 завозной случай кори из Чеченской республики. Заболел ребенок, не привит против кори, имелся контакт с больным корью. По контакту был привит 81 человек. Дальнейшее распространение кори не произошло.
В марте 2018 г.в Федоровском районе зарегистрирован случай подозрения на корь, источник инфекции не установлен. Проведенные профилактические и противоэпидемические мероприятия позволили не допустить дальнейшего распространения инфекции.
Основная причина осложнения эпидемической ситуации банальна — количество людей, не защищенных против этой инфекции, выросло. Во-первых, есть немало мам, которые отказываются от прививок. Во-вторых, есть немало взрослых, которым привиться даже в голову не приходит.
В группе риска не только непривитые дети, но и взрослые от 25 лет, у которых срок иммунной защиты от прививки уже истек.
Иммунитет, который формируется после вакцинации, не сохраняется на всю жизнь. У тех, кто получил одну дозу вакцины 15–20 лет назад, то есть у 25–35-летних людей, иммунитета почти уже нет. Они в группе риска по инфицированию.
Корь чрезвычайно заразна, передается она воздушно-капельным путем. Первые симптомы (высокая температура, кашель, насморк) появляются на 10–14-й день от момента заражения, а еще дней через пять появляется сыпь (сначала на лице, потом она распространяется по всему телу). Корь часто дает опасные осложнения: пневмонию, отит, слепоту, поражения слуха, умственную отсталость. Редко, но на ее фоне развивается коревой энцефалит (поражение головного мозга). Взрослые переносят заболевание тяжелее, чем дети. При этом корь остается одной из основных причин смерти среди детей раннего возраста во всем мире (в 2015 году от нее умерли 134 200 человек, большинство — дети).
Конечно, благодаря существующим программам иммунизации удалось добиться многого. По данным ВОЗ, например, противокоревая вакцинация снизила глобальную смертность на 79%.
Чтобы быть защищённым от возможного заражения корью, необходимо пройти вакцинацию.
В России государство ответственно относится к вакцинации против кори. Она включена в Национальный календарь прививок и проводится бесплатно детям и взрослым до 55 лет.
По вопросам вакцинации необходимо обратиться к вашему участковому врачу.
По информации врача-педиатра ГУЗ СО «Ртищевская РБ» Тугаевой Г.В.
24 марта - Всемирный день борьбы с туберкулезом
По историческим данным туберкулез - это древнее заболевание, которое поражало все слои населения планеты. С открытием туберкулезной палочки в 1882 году немецким ученым Робертом Кохом появилась возможность совершенствовать методы раннего выявления больных туберкулезом, методы лечения и наблюдения.
Трудность выявления больных туберкулезом легочной формы, а также внелегочных форм заключается в том, что первые признаки заболевания проявляются поздно. Небольшая общая слабость, утомляемость, снижение аппетита, похудание могут наблюдаться при многих других заболеваниях. Возбудитель туберкулезной инфекции обладает высокой заражаемостью и устойчивостью во внешней среде. Самым доступным, бесплатным и ранним методом выявления начальных форм туберкулеза легких является флюорография, исследование мокроты на туберкулёзную палочку у кашляющих больных более 2 недель, постановка пробы Манту 2 ТЕ и Диаскинтеста.
В целях раннего выявления туберкулеза у взрослого населения прохождению профилактических медицинских осмотров подлежат граждане Российской Федерации, иностранные граждане и лица без гражданства.
Флюоографическое обследование проводится ежегодно. Дважды в год проходят обследование военнослужащие, некоторые категории медицинских работников, лица, контактные с больными туберкулёзом, переболевшие туберкулёзом, ВИЧ – инфицированные, состоящие на учёте у нарколога и психиатра, освободившиеся из мест лишения свободы в течении трёх лет после освобождения.
Пройти флюорографическое обследование можно в ЛПУ по месту прикрепления.
Флюорографический кабинет районной больницы работает с понедельника по пятницу с 8.00 до 16.00.
В нашем районе за последние 3 года эпидемиологическая ситуация по заболеваемости туберкулезом заметно улучшилась.В 2017 году по сравнению с 2015 число заболевших уменьшилось в два раза, а вылечившихся - увеличилось в два раза.
В 2017 году заболело 9 человек, а вылечилось 15 пациентов из состоящих на учёте.
Исход заболевания зависит от своевременного обращения к врачу, адекватного лечения как в стационаре, так и на амбулаторном этапе и выполнения всех рекомендаций. Важно подчеркнуть, что лечение туберкулёза должно быть непрерывным и длительным, от года до двух лет.
Любой, абсолютно любой человек хочет прожить как можно дольше и если эта болезнь коснулась кого-то из Вас и Ваших близких, верьте в свое выздоровление.
Ведь ЖИЗНЬ прекрасна тогда, когда вы здоровы!!!
Важна ранняя диагностика
Рак молочной железы занимает первое место среди онкологических заболеваний у женщин. В Ртищевском районе ежегодно у 25 – 30 женщин впервые выявляется это заболевание. 62,3% заболевших приходится на возрастную группу от 45 до 65 лет.
Согласно статистике, запущенность рака молочной железы остается достаточно высокой и составляет по Российской Федерации 25 %.
Выявление рака в поздней стадии заболевания увеличивает смертность женщин от данного заболевания.
Ранняя диагностика рака молочной железы возможна только при активном поиске опухолевой патологии среди практически здорового контингента.
Программа ранней диагностики предусматривает следующие основные пути реализации:
1. Самообследование – универсальный метод выявления опухолей для женщин всех возрастов и социальных слоев. Женщина, регулярно осматривающая свои молочные железы, значительно раньше обнаруживает патологию: из 10 случаев выявленных в молочных железах изменений, в 8-и обнаруживают сами женщины. Проводить самообследования достаточно 1 раз в месяц.
2. Обследование женщин в смотровых кабинетах поликлиник – это способ активного поиска рака наружных локализаций.
3. Маммографическое обследование молочных желез, которое проводится женщинам во время прохождения всеобщей диспансеризации взрослого населения. В 2017 году в Ртищевском районе при прохождении всеобщей диспансеризации при маммографии у 7 женщин был выявлен рак молочной железы в ранней стадии.
Всеобщая диспансеризация способствует раннему выявлению онкологических заболеваний и их излечению.
Своевременная диагностика, укрепление защитных сил организма, отказ от пагубных привычек помогут избежать развития опасной патологии молочных желез.
Запомните, что только квалифицированная, комплексная и своевременная медицинская помощь способна остановить течение болезни.
Рак поддается лечению, если диагностировать его на ранних стадиях.
Питание при сахарном диабете – что полезно и что запрещено
Бытует мнение, что с диагнозом «диабет» придется попрощаться с вкусной пищей. Это не так. Если человеку поставили диагноз «диабет» - это не значит, что он больше не сможет наслаждаться вкусной едой и баловать себя любимыми блюдами. Жить с диабетом – значит, питаться правильной и здоровой пищей.
Несколько рекомендаций по здоровому питанию:
• Здоровое питание для человека с диабетом – это здоровое питание для всей его семьи.
• Питайтесь регулярно: не пропускайте завтрак, обед и ужин. Пусть интервал между основными приёмами пищи составляет не более 6 часов. Целесообразно соблюдать дробный приём пищи малыми порциями — оптимальное количество в день 6 раз в день.
• Стремитесь включить в свой рацион полезные жиры, постное мясо или белки, цельные злаки и нежирные молочные продукты.
• Употребляйте как можно больше продуктов, богатых клетчаткой, таких как фрукты, овощи и цельные злаки (тёмный хлеб, отруби, паста из цельнозерновой муки и нешлифованный рис).
• Попробуйте заменить мясо чечевицей, фасолью.
• Пейте низкокалорийные напитки, такие как чай, кофе без сахара и вода.
• Введите в рацион сахарозаменители.
• Минимизируйте количество употребляемой поваренной соли. Норма — 6-7 г в сутки.
• Соблюдайте питьевой режим. Выпивают до 1,5 л свободной жидкости.
• Из рациона старайтесь убрать холестеринсодержащие продукты. Это мясные субпродукты (мозги, почки), свинина. В эту же категорию входят мясные изделия (колбасы, сосиски, сардельки),сливочное масло, говяжий жир, свиной смалец, а также молочные продукты с высокой жирностью.
• В рационе увеличивают количество пищевых волокон (клетчатки), витаминов C и группы B, липотропных веществ — аминокислот, регулирующих холестериновый обмен. Продукты богатые липотропиками —творог с низкой жирностью, соя, соевая мука, куриные яйца.
Профилактика туберкулеза
Туберкулёз является одним из распространённых заболеваний во всех странах мира. По данным ВОЗ, ежегодно в мире регистрируется множество случаев заболеваемости туберкулёзной инфекцией — около 9 млн. В России каждый год заболевает туберкулёзом 120 000 человек. Ежегодно в нашем районе регистрируется 15-20 новых случаев туберкулёза, половина из них – на поздних стадиях, с распадом лёгочной ткани и бацилловыделением.
Туберкулёз — это инфекционное заболевание. Наиболее распространённый путь передачи туберкулёза — воздушно-капельный. Туберкулёзная палочка при этом передаётся при контакте во время разговора, чихания, пения или кашля, а также через предметы обихода. Иммунная система здорового человека справляется с инфекцией, уничтожая палочку Коха в дыхательных путях. Слишком массивная инфекция или частый контакт с больным может вызвать заболевание даже у здорового человека. У людей с ослабленной иммунной системой её клетки не в состоянии разрушить микобактерии.
Инкубационный период туберкулёза лёгких от 3 до 12 недель. Симптомы болезни в инкубационном периоде проявляются лёгким кашлем, слабостью, небольшим повышением температуры. В этот период болезнь не является заразной. Однако отсутствие ярко выраженных симптомов инкубационного периода объясняет, чем опасен туберкулёз для самого заразившегося. Ведь лёгкие симптомы не обращают на себя особого внимания, их можно принять за респираторное заболевание. Если болезнь не удаётся распознать на этой стадии, она переходит в лёгочную форму. Основной причиной заболевания туберкулёзом является низкий уровень качества жизни. Распространению заболевания способствует скученность людей, особенно это касается мест лишения свободы. Снижение иммунитета или сопутствующий сахарный диабет способствует заражению инфекцией и её прогрессированию.
Признаки туберкулёза лёгких на ранних стадиях варьируют в зависимости от формы, стадии и локализации процесса. В 88% случаев инфекция принимает лёгочную форму.
Симптомы туберкулёза лёгких на ранней стадии его развития:
• кашель с мокротой в течение 2–3 недель;
• периодически повышенная температура до 37,3 °C;
• потливость по ночам;
• резкое похудение;
• наличие крови в мокроте;
• общая слабость и упадок сил;
• боль в груди.
Начальные проявления туберкулёзной инфекции можно принять за любое другое заболевание. Если пациент не обращается к врачу своевременно, туберкулёзная инфекция будет прогрессировать и распространяться в организме. Вот почему так важно проходить ежегодную флюорографию, которая своевременно выявит очаг заболевания.
Первоначальный и эффективный метод диагностики проводится в поликлинике во время флюорографии. Она проводится каждому больному раз в год. Флюорография при туберкулёзе выявляет свежие и застарелые очаги в виде инфильтрации, очага или каверны.
При подозрении на туберкулёз делается анализ крови. Показатели крови очень отличаются при разной степени тяжести инфекции. Важным методом обследования на обнаружение палочки Коха является посев мокроты на туберкулёз.
Тест на туберкулёз является обязательным методом при проведении массовой диагностики. Туберкулиновая проба (Манту) основывается на реакции кожи после внутрикожного введения туберкулина в различном разведении. Проба Манту на туберкулёз отрицательна, если нет инфильтрата на коже. При инфильтрате 2–4 мм проба сомнительна. Если инфильтрат более 5 мм, то проба Манту считается положительной и говорит о наличии микобактерии в организме или противотуберкулёзном иммунитете после вакцинации.
Вылечится болезнь или нет, зависит не только от места развития инфекционного процесса, но и от стадии заболевания. Большое значение в успехе лечения имеет чувствительность организма к противотуберкулёзным лекарствам. Эти же факторы влияют на то, сколько времени будет лечиться заболевание. При чувствительности организма к противотуберкулёзным препаратам лечение проводится беспрерывно в течение 6 месяцев. При лекарственной устойчивости лечение туберкулёза продолжается до 24 месяцев.
Современная схема лечения туберкулёзной инфекции включает в себя приём комплекса препаратов, которые оказывают эффект лишь при одновременном их применении. При лекарственной чувствительности полное излечение открытой формы достигается в 90% случаев. При неправильном лечении легко излечимая форма инфекции превращается в трудно поддающийся лечению лекарственно-устойчивый туберкулёз.
Комплексное лечение включает в себя также физиотерапевтические методы и дыхательную гимнастику. Некоторым больным требуется хирургическое лечение. Реабилитация больных осуществляется в специализированном диспансере. Медикаментозное лечение проводится по 3, 4 и 5 компонентной схеме.
Питание при туберкулёзе лёгких направлено на восстановление веса тела и восполнение недостатка витаминов C, B, A и минералов. В состав диеты при туберкулёзе входят следующие категории продуктов:
1. требуется повышенное количество белков в связи с их быстрым распадом.
Предпочтительны легко усвояемые белки, содержащиеся в молочных продуктах, рыбе, домашней птице, телятине и яйцах. Мясные продукты нужно варить, тушить, но не жарить.
2. полезные жиры рекомендовано получать из оливкового, сливочного
растительного масла.
3. углеводы, содержащиеся в любых продуктах (крупах, бобовых).
Рекомендуется мёд, мучные изделия. Легко усвояемые углеводы содержатся во фруктах и овощах.
Пища должна быть калорийной и подаваться свежеприготовленной. Рацион состоит из 4 кратного питания.
Основным средством профилактики туберкулёза является вакцинация. Но, кроме этого, врачи рекомендуют:
• вести здоровый и активный образ жизни, включая прогулки на свежем воздухе;
• употреблять продукты, содержащие жиры животного происхождения (рыбу,
мясо, яйца);
• не употреблять в пищу продукцию fastfood;
• употреблять овощи и фрукты для пополнения организма витаминами и
минералами, которые поддерживают иммунную систему;
• маленьким детям и пожилым людям в целях предупреждения заражения не
следует тесно контактировать с больным. Даже кратковременный контакт с больным в открытой форме может вызвать у них заражение.
Профилактика туберкулёза у детей и подростков сводится к предотвращению заражения и предупреждению заболевания. Самый действенный метод профилактики туберкулёза — это вакцинация. Первая прививка от туберкулёза проводится ещё в родильном доме новорождённым на 3–7 день. Ревакцинация делается в 6–7 лет. Применяется щадящая вакцина от туберкулёза БЦЖ-М. Прививка при ревакцинации делается вакциной БЦЖ.
Туберкулёз является распространённой инфекцией и представляет опасность для всех окружающих, особенно для детей и людей со сниженным иммунитетом. Даже больные с закрытой формой являются потенциально опасными для окружающих. Туберкулёз опасен своими осложнениями и нередко заканчивается летальным исходом. Ежегодно на территории Ртищевского района 1-2 человека умирают от туберкулеза. Лечение болезни требует много времени, терпения и средств. Тяжёлое и изнуряющее заболевание лишает человека качества жизни. Лучшей мерой профилактики заболевания является вакцинация.
Квалифицированную медицинскую помощь при заболевании туберкулёзом оказывают врачи – фтизиатры ГУЗ СО «Ртищевская РБ» и специалисты областного противотуберкулёзного диспансера г. Саратова
(ул. Вольская, 22).
Что необходимо знать о ВИЧ?
Общее число ВИЧ-зарегистрированных по РФ на 01.01.17 г. составляло 1 080 875 человек, из них детей более 9 тысяч. На территории Российской Федерации проживает 800 тысяч ВИЧ-инфицированных.
В целом по стране заболеваемость ВИЧ-инфекцией составляет 65 человек на 100 тыс. населения.
Количество новых случаев ВИЧ-инфекции в 2016 г. составило 103 438 человек.
Ситуация по ВИЧ/СПИДу в Саратовской области остается напряженной.
На 01.01.2017 г. в области было зарегистрировано 17 443 ВИЧ-инфицированных, что составляет 0,7% от населения области. В 2016г. зарегистрировано 1234 случая впервые установленного диагноза болезни и бессимптомного инфекционного статуса, вызванного ВИЧ, что на 21,7 % выше уровня 2015 г. По уровню пораженности населения ВИЧ-инфекцией Саратовская область занимает 29 место по РФ и 5 место по ПФО. Растет число смертей среди инфицированных ВИЧ, за весь период эпидемии умерло 5300 ВИЧ-инфицированных, в том числе по причине ВИЧ-инфекции-1656 чел., или 31,2 %.
В Ртищевском районе нарастающим итогом с 1998 по 01.11.17 г. зарегистрировано 205 ВИЧ-инфицированных.
Основной путь передачи – половой.
Самым эффективным методом борьбы с ВИЧ-инфекцией является профилактика заболевания.
ВИЧ-инфекция относится к группе медленных вирусных инфекций с многолетним малосимптомным течением.
Вирус иммунодефицита человека (ВИЧ) еще называют «медленным» вирусом. Такое название объясняется их особенностью – с момента заражения до времени проявления первых симптомов заболевания и особенно до развития СПИДа проходит длительное время.
ВИЧ вызывает заболевание, которое называется ВИЧ-инфекция, последняя стадия этого заболевания – СПИД (Синдром Приобретенного Иммунодефицита Человека).
ВИЧ передается следующими путями:
• Незащищенный половой контакт.
• При попадании вируса в кровь в случаях:
- использования нестерильного инструментария при оказании медицинских и косметологических услуг;
- переливания зараженной донорской крови и ее компонентов;
- при внутривенном употреблении наркотиков.
• От ВИЧ-инфицированной матери ребенку (во время беременности, родов, во время грудного вскармливания). В настоящее время применяется комплекс профилактических мер для беременных ВИЧ-инфицированных женщин, снижающий риск инфицирования будущего ребенка до 2% и менее.
ВИЧ не передается насекомыми (москитами, комарами, блохами, пчелами и осами). ВИЧ не передается при бытовых контактах (объятиях, рукопожатиях, совместном приеме пищи, посещения бассейна).
В наибольшей степени риску инфицирования подвержены люди, употребляющие наркотические препараты, а также люди, имеющие незащищенные сексуальные контакты.
Тест на ВИЧ рекомендуется сдать при наличии одного из симптомов:
• длительное повышение температуры тела неясного происхождения;
• увеличение лимфатических узлов при отсутствии воспалительных заболеваний, в особенности, если симптомы не исчезают на протяжении нескольких недель;
• непрекращающаяся диарея на протяжении нескольких недель;
• затяжные и рецидивирующие гнойно-бактериальные, паразитарные и грибковые заболевания;
• герпетические высыпания обширной либо нетипичной локализации;
• резкое снижение массы тела;
• затяжные и рецидивирующие пневмонии или пневмонии, не поддающиеся обычной терапии;
• хронические воспалительные и инфекционные заболевания репродуктивной системы;
• легочный и внелегочный туберкулез.
А также в случаях:
• подготовки к операции;
• частых случайных половых контактов;
• при планировании беременности и во время беременности.
Процедура обследования на ВИЧ-инфекцию состоит из нескольких этапов:
дотестовой консультации врача,
сдачи крови из вены на ВИЧ-статус,
лабораторного анализа крови,
послетестовой консультации врача, на которой разъясняется значение результатов теста.
При наличии положительного результата теста осуществляется повторное обследование. Все ВИЧ-инфицированные граждане Российской Федерации, нуждающиеся в лечении, получают его бесплатно.
Стоит учесть, что существует период "серонегативного окна" (время между заражением ВИЧ и возможностью его выявления, которое обычно составляет от 3-х месяцев до 1 года).
Сдать анализ на ВИЧ, в том числе анонимно, можно в 6 кабинете поликлиники районной больницы, а также в Центре по профилактике и борьбе со СПИДом г. Саратова, ул. Мельничная, д.69.
Знание ВИЧ-статуса позволит вам своевременно позаботиться о своем здоровье.
Ежегодно 1 декабря в Российской Федерации по инициативе ВОЗ проводится Всемирный день борьбы со СПИДом. Этот день служит напоминанием о необходимости консолидировать усилия государства и общества для срочных и скоординированных действий в целях минимизации разрушительных последствий эпидемии ВИЧ-инфекции.






























